Покалывание и боль в руках
Покалывание и боль в руках могут быть вызваны компрессионной нейропатией. При запущенном сдавливании нерва мучают боли, а повреждение нерва может вызвать паралич руки, утрату работоспособности и инвалидность.
Рассказывает нейрохирург Medicīnas centrs ARS Др.мед. Янис Шлезиньш
Почему немеют и болят руки?
Потеря чувствительности, покалывание и боль в руках могут быть вызваны разными причинами, поэтому сначала требуется тщательное обследование. Самая распространенная причина — это компрессионная нейропатия или сдавливание нерва. Существует более 20 видов нейропатии. Два наиболее часто встречающихся заболевания — это синдром карпального и кубитального каналов
Почему это называется туннельным синдромом?
Название заболевания компрессионная нейропатия говорит о сути заболевания – сдавленный нерв. Обычно это происходит в самых узких местах по пути следования нерва, поэтому это заболевание называют заболеванием каналов (туннелей).
Причины возникновения синдрома карпального канала?
Чаще всего причиной сдавливания нерва является тяжелая, однообразная работа руками. Это заболевание чаще встречается у людей, которые ежедневно перегружают руки и пальцы, выполняя одни и те же движения, работая с поднятыми руками или когда руки находятся в напряженном положении. К тому же, это заболевание чаще бывает у людей с нарушениями обмена веществ или гормональными нарушениями, у больных сахарным диабетом, при ослабленной функции щитовидной железы, при ревматоидном артрите.
У кого синдром карпального канала встречается чаще?
Исторически синдром карпального канала называли болезнью доярок, потому что чаще всего он был у женщин, которые всю жизнь доили коров руками. Современная работа стала легче, тяжелый ручной труд заменили технологии, компьютеры и современные устройства, однако распространенность этого заболевания не изменилась. Синдром карпального канала в современном мире является типичной проблемой компьютерных специалистов, это заболевание часто можно встретить у складских и офисных работников, а также у тех, кто много времени работает за компьютером или на конвейере, также у учителей, парикмахеров, стоматологов, электриков, садовников, сельских работников, и у тех, кто много занимается рукоделием и т.п. Однако от заболевания не застрахованы и люди, которые ежедневной работой руки не перегружают.
Синдром карпального канала в современном мире является типичной проблемой компьютерных специалистов, это заболевание часто можно встретить у складских и офисных работников, а также у тех, кто много времени работает за компьютером или на конвейере, также у учителей, парикмахеров, стоматологов, электриков, садовников, сельских работников, и у тех, кто много занимается рукоделием и т.п. Однако от заболевания не застрахованы и люди, которые ежедневной работой руки не перегружают.
Какие первые симптомы?
Все начинается с покалывания в пальцах, болят ладони, особенно в ночное время. Покалывания и боль прогрессирует и вскорости пальцы по утрам опухшие и нечувствительные. Постепенно развивается нарушение подвижности в кисти руки. Нелеченый продолжительное время зажатый в запястье нерв радикально ухудшает качество жизни – становятся более выраженными нарушения чувствительности в пальцах, со временем изнашиваются мышцы запястья, кисть руки теряет силу.
Можно ли разработать больную руку?
Разработка руки при этом заболевании не помогает, так как болезнь появляется при чрезмерности движений, от слишком большой нагрузки. Дополнительные движения или упражнения создают еще большую нагрузку.
Когда обращаться к врачу?
Когда что-то немного покалывает или побаливает, то часто это быстро проходит само по себе или после применения обезболивающих медикаментов. К врачу надо идти тогда, когда жалобы становятся постоянными и не проходят в течении 2-3 недель. Важно выяснить причину жалоб и, при необходимости, выполнить различные обследования, чтобы принять решение о подходящей тактике лечения – подождать или лечить. Хорошая информация для всех пациентов – это заболевание довольно хорошо поддается лечению.
В лёгком случае компрессионной нейропатии, когда симптомы только начали появляться, обычно рекомендуется беречь и не нагружать больную руку. Не всегда это возможно, так как надо отказаться от привычного ритма жизни и работы. Однако в арсенале врачей есть различные методы для помощи. Существуют разные возможности и средства, как уменьшить болезненные симптомы, однако надо понимать, что только
Не всегда это возможно, так как надо отказаться от привычного ритма жизни и работы. Однако в арсенале врачей есть различные методы для помощи. Существуют разные возможности и средства, как уменьшить болезненные симптомы, однако надо понимать, что только
Какие обследования необходимы?
Для определения причины и для начала соответствующего лечения требуется посетить нейрохирурга. В первую очередь надо уточнить место и степень повреждения нерва, чтобы выбрать подходящий метод лечения, который снизит давление на нерв и поможет восстановлению поврежденных волокон.
Как лечить компрессионную нейропатию?
Для уменьшения или полной ликвидации сдавливания нерва, в распоряжении врачей Medicīnas centrs ARS имеются различные методы и средства, которые помогут устранить неприятные ощущения и облегчить болезненное состояние на некоторое время или полностью.
Medicīnas centrs ARS, следуя новейшим мировым тенденциям в нейрохирургии, предлагает все более бережные методы лечения компрессионной нейропатии, заменяя традиционные хирургические методы современной эндоскопией. Это значительно ускоряет выздоровление и восстановление качества жизни.
Как выполняется операция?
Эндоскопическую операцию проводят в Дневном стационаре ARS с применением локальной анестезии. Для освобождения нерва применяют или традиционные хирургические методы или  Существенным преимуществом данного метода является легкая обработка раны, что особенно важно для пациентов с осложненным заживлением ран – больным с сахарным диабетом, с заболеваниями кровеносной системы и др. Реабилитационный период после эндоскопической операции намного легче и короче.
Существенным преимуществом данного метода является легкая обработка раны, что особенно важно для пациентов с осложненным заживлением ран – больным с сахарным диабетом, с заболеваниями кровеносной системы и др. Реабилитационный период после эндоскопической операции намного легче и короче.
Medicīnas centrs ARS
Рига, ул. Сколас 5
www.arsmed.lv
Стоимость операций
Берегите свои руки. Кистевой туннельный синдром — ГАУЗ ГКБ 2
Онемение шеи, боль в плечах, покалывание в ногах и боль в пояснице отмечают люди, которые большую часть рабочего и свободного времени проводят за компьютером. Они же могут встретиться с еще одной серьезной проблемой – кистевым туннельным синдромом, который развивается из-за пережатия, отека или ущемления в запястном канале срединного нерва, контролирующего чувствительность ладони, большого, указательного и среднего пальцев руки.
Кистевой туннельный синдром — профессиональное заболевание людей, работа которых происходит, в основном, за клавиатурой компьютера.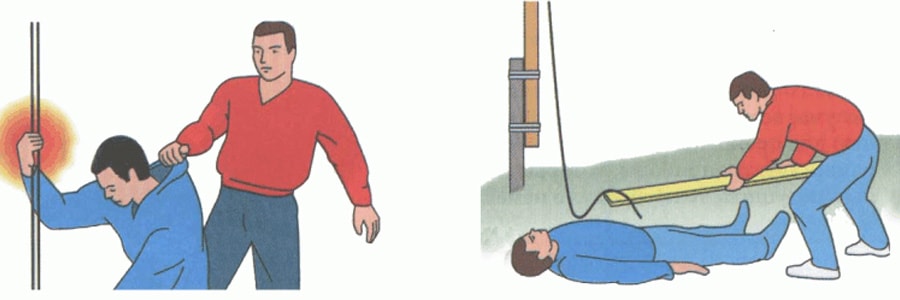 В результате большого числа однообразных движений или неудобного положении рук во время работы за клавиатурой и мышью запястье пребывает в постоянном напряжении из-за постоянной статической нагрузки на одни и те же мышцы. Это приводит к распуханию сухожилий, проходящих около срединного нерва, или распуханию самого нерва.
В результате большого числа однообразных движений или неудобного положении рук во время работы за клавиатурой и мышью запястье пребывает в постоянном напряжении из-за постоянной статической нагрузки на одни и те же мышцы. Это приводит к распуханию сухожилий, проходящих около срединного нерва, или распуханию самого нерва.
Это весьма распространенное заболевание, особенно среди женщин: в течение жизни с ним сталкивается около 10% от числа всех живущих на нашей планете представительниц слабого пола. Мужчины болеют этой болезнью реже. Синдром запястного канала может возникнуть в любом возрасте, но чаще всего в период гормональной перестройки организма, после 40—45 лет.
В самом начале болезни большинство заболевших жалуется на онемение в пальцах руки по утрам, проходящее к полудню. Чуть позднее добавляются ночное онемение во всех пальцах руки кроме мизинца, а также боли, покалывание или жжение в этих пальцах. Со временем к ночным и утренним симптомам добавляются «дневные жалобы»:
- сильное онемение и боли в пальцах, если долго держать руки на весу.

- «обессиленность» и «неуклюжесть» руки: болеющему человеку становится труднее удержать в пальцах мелкие предметы, например, иголку, булавку, шариковую ручку и т. д.
- Предметы часто выпадают из рук.
- В дальнейшем, при сильном повреждении срединного нерва, к онемению, покалыванию, жжению и болевым ощущениям добавляется заметное снижение чувствительности пальцев, вплоть до полной потери ощущений от легкого прикосновения, булавочного укола и т. д.
При отсутствии адекватного лечения синдром запястного канала может приводить к полному необратимому повреждению срединного нерва и тяжелому нарушению функции кисти. Иногда боли настолько интенсивны, что лишают человека возможности работать. При наличии выше перечисленных проявлений советуем Вам обратиться к врачу-неврологу.
Для предупреждения развития кистевого туннельного синдрома необходимо привести свое рабочее место в соответствие с правилами эргономики и чаще прерывать работу для выполнения простых упражнений для рук.
Основные правила работы за компьютером
- Стул или кресло должно быть с подлокотниками.
- При работе с клавиатурой, угол сгиба руки в локте должен быть прямым.
- При работе с мышкой кисть должна быть прямой, и лежать на столе как можно дальше от края.
Упражнения для рук при работе за компьютером
- Поднимите вверх руки, с усилием сожмите пальцы в кулак, после чего разожмите.
- Расслабьте кисти рук и потрясите ими в воздухе, постепенно поднимая их в стороны и вверх.
- Сложите ладони вместе перед грудью и нажимайте на концы пальцев, наклоняйте кисти рук влево и право.
- Соедините вместе ладони, и затем попеременно отводите пальцы рук назад до отказа на счет 1—4.
- Теперь соедините кисти рук и, опираясь на концы пальцев отводите основания кистей в стороны, не смещая при этом концов пальцев.
- Вытяните руки вперед и вращайте кистями в стороны и внутрь.
- Сделайте руки полусогнутыми, затем с силой сожмите и разожмите пальцы рук.

- Прижмите локти к бокам, направьте ладони вперед, и затем постепенно сжимайте и разжимайте фаланги пальцев.
- Теперь переплетите пальцы и сделайте несколько сжимающих движений.
- Поочередно разминайте расслабленные пальцы от кончиков до основания: сначала на правой, затем на левой руках и наоборот, заканчивая круговыми вращательными движениями.
- Теперь снова прижмите локти к бокам, сожмите пальцы в кулак и делайте вращательные движения кистями рук поочередно в разные стороны.
- Расслабьте кисти и потрясите ими в воздухе, поднимая вверх и вниз.
Все упражнения следует повторить несколько раз.
Туннельный сидром может существенно осложнить Вам жизнь, ухудшить самочувствие, снизить работоспособность, вынудит затрачивать время и немалые финансовые средства на лечение. Его легче предупредить, чем лечить. Выполняйте предложенные рекомендации и будьте здоровы!
Руку бьет током (звучит смешно) — Вопрос невропатологу
Если вы не нашли нужной информации среди ответов на этот вопрос, или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.
Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 71 направлению: специалиста COVID-19, аллерголога, анестезиолога-реаниматолога, венеролога, гастроэнтеролога, гематолога, генетика, гепатолога, гериатра, гинеколога, гинеколога-эндокринолога, гомеопата, дерматолога, детского гастроэнтеролога, детского гинеколога, детского дерматолога, детского инфекциониста, детского кардиолога, детского лора, детского невролога, детского нефролога, детского офтальмолога, детского психолога, детского пульмонолога, детского ревматолога, детского уролога, детского хирурга, детского эндокринолога, дефектолога, диетолога, иммунолога, инфекциониста, кардиолога, клинического психолога, косметолога, логопеда, лора, маммолога, медицинского юриста, нарколога, невропатолога, нейрохирурга, неонатолога, нефролога, нутрициолога, онколога, онкоуролога, ортопеда-травматолога, офтальмолога, паразитолога, педиатра, пластического хирурга, проктолога, психиатра, психолога, пульмонолога, ревматолога, рентгенолога, репродуктолога, сексолога-андролога, стоматолога, трихолога, уролога, фармацевта, физиотерапевта, фитотерапевта, флеболога, фтизиатра, хирурга, эндокринолога.
Мы отвечаем на 97.38% вопросов.
Оставайтесь с нами и будьте здоровы!
Информация о периферической нейропатии | Memorial Sloan Kettering Cancer Center
В этом материале приводится информация о том, что такое периферическая нейропатия, каковы причины ее возникновения и симптомы.
Периферическая нейропатия (peh-RIH-feh-rul noor-AH-puh-thee) — это общий термин, используемый для описания изменений, которые происходят при поражении периферических нервов. Периферические нервы — это все нервы вне головного и спинного мозга. Существует 3 типа периферических нервов:
- Сенсорные нервы, которые помогают вам чувствовать боль, температуру, вибрацию, а также осязать что-либо и ориентироваться в пространстве.
- Двигательные нервы, которые помогают вам двигаться и поддерживать мышечный тонус.
- Вегетативные нервы контролируют процессы внутри вашего организма, которые происходят автоматически, например, как быстро бьется сердце, и как сильно вы потеете.

Симптомы периферической нейропатии
У многих людей с периферической нейропатией наблюдаются изменения ощущений в пальцах ног, ступнях, пальцах рук, ладонях или лице. Эти ощущения могут не распространяться за пределы запястья или лодыжки.
Симптомы периферической нейропатии различаются в зависимости от того, какие периферические нервы поражены. Иногда поражен только один тип нервов. Чаще всего поражены сразу несколько типов, в связи с чем у вас может наблюдаться несколько симптомов.
- Если поражены сенсорные нервы, у вас может возникнуть ощущение «булавок и игл» или «поражения электрическим током». Вы также можете ощущать холод, покалывание, пощипывание или жжение в руках и ногах. Некоторые люди становятся очень чувствительными к прикосновениям, а другие чувствуют онемение.
- Если поражены ваши двигательные нервы, у вас может наблюдаться мышечная слабость, судороги и подергивания. Вы также можете терять равновесие и координацию.
 Это может затруднить ходьбу, вождение автомобиля или выполнение действий с мелкими предметами (например, с ручкой или пуговицами рубашки).
Это может затруднить ходьбу, вождение автомобиля или выполнение действий с мелкими предметами (например, с ручкой или пуговицами рубашки). - Если поражены ваши вегетативные нервы, ваше сердце может биться быстрее или медленнее чем обычно. Кроме того, вы можете потеть больше или меньше чем обычно, а также заметить расстройства в работе кишечника и мочевого пузыря.
Обязательно обсудите свои симптомы с врачом или медсестрой/медбратом. Они могут предложить вам способы избавления от этих симптомов.
Симптомы периферической нейропатии могут возникать внезапно или развиваться медленно. Они могут возникать и пропадать или проявляться в большей или меньшей степени в определенное время. В зависимости от того, что вызвало периферическую нейропатию, симптомы могут со временем ослабнуть или сопровождать вас на протяжении всей жизни.
Вернуться к началуПричины периферической нейропатии
Самая распространенная причина периферической нейропатии — диабет. В список других причин входят:
В список других причин входят:
- прием некоторых медицинских препаратов, в том числе определенные виды химиотерапии. Для получения дополнительной информации ознакомьтесь с разделом «Химиотерапия» ниже;
- рака легких;
- множественная миелома;
- злоупотребление алкоголем;
- некоторые другие формы рака (например индуцированный нейролейкоз).
Если у вас есть какие-либо из перечисленных возможных причин возникновения периферической нейропатии, расскажите о них лечащему врачу или медсестре/медбрату. Расскажите им, какие лекарства вы принимаете в настоящее время, включая лекарства, отпускаемые без рецепта, и какие лекарства вы регулярно принимали в прошлом.
Иногда нет очевидной причины возникновения периферической нейропатии.
химиотерапией;
Некоторые распространенные виды химиотерапевтических препаратов также могут вызывать периферическую нейропатию. Ниже мы перечислим их и те симптомы, которые эти препараты могут вызвать.
- Бортезомиб, карфилзомиб
- Могут вызывать онемение, боль или жжение в ногах или руках.
- Цисплатин, карбоплатин, оксалиплатин и талидомид
- Могут вызывать затруднения в пространственном позиционировании рук и ног. Это называется позиционной чувствительностью. При этом вы можете выскользнуть из туфель или тапочек, если они не зашнурованы или не закрыты до середины верхней части вашей ступни.
- При ходьбе вы можете не чувствовать поверхность под ногами. Может появиться чувство, будто на ваших босых ногах надеты носки, или как будто вы идете по битому стеклу.
- Паклитаксел, доцетаксел и наб-паклитаксел
- Могут вызвать проблемы, связанные с осязанием формы предмета в руке или манипуляциями с мелкими предметами.
- Винкристин, винбластин и паклитаксел
- Могут вызвать проблемы в ощущении отличия между теплом и холодом.
При употреблении любого из перечисленных препаратов у вас также могут возникнуть проблемы при выполнении действий, которые требуют мышечной силы и координации. Например, вы можете испытывать затруднения при переносе ноги с педали газа на педаль тормоза во время управления автомобилем. Некоторые пациенты также описывают ощущения мышечных спазмов, тяжести, припухлости, которой фактически нет, а также слабости в руках или ногах.
Например, вы можете испытывать затруднения при переносе ноги с педали газа на педаль тормоза во время управления автомобилем. Некоторые пациенты также описывают ощущения мышечных спазмов, тяжести, припухлости, которой фактически нет, а также слабости в руках или ногах.
Проявления некоторых из этих симптомов могут уменьшиться (ослабеть) в течение первых 6–18 месяцев после лечения.
Вернуться к началуЛечение пациентов с периферической нейропатией
Прочтите материал Лечение пациентов с периферической нейропатией для получения информации о способах контроля течения периферической нейропатии, включая способы контроля ее симптомов и советы по обеспечению безопасности пациента.
Вернуться к началуЦервикобрахиалгия (боль в шее с иррадиацией в руку) — лечение, симптомы, причины, диагностика
Шеи и плечо образованы мышцами, костями, нервами, венами и артериями, а также связками и другими опорными структурами. Причиной болей в шее и плече (руке) могут быть различные состояния. Некоторые состояния могут быть угрожающими жизни состояниями (например, инфаркт миокарда или травма) так и быть достаточно безобидными (например, растяжение или контузия).
Некоторые состояния могут быть угрожающими жизни состояниями (например, инфаркт миокарда или травма) так и быть достаточно безобидными (например, растяжение или контузия).Причины
Наиболее частой причиной болей в плече и шее являются повреждения мягких тканей, включая мышцы, связки, сухожилия. Такие повреждения могут быть при хлыстовой травме или других травмах. При дегенеративном артрите в шейном отделе позвоночника может происходить компрессия корешков и появление болей в шее с иррадиацией в плечо и руку. При дегенеративных изменениях в межпозвонковых дисках может быть локальная боль или иррадиирущая боль при грыжах диска, когда происходит компрессия корешка грыжей диска. Боль в шее и плече может быть также обусловлена различными патологиями спинного мозга легких сердца, а иногда даже при заболеваниях органов брюшной полости.
Например, при таких состояниях как:
- Перелом ключицы. Как правило, перелом ключицы возникает при падении на вытянутую руку (например, это часто встречается у велосипедистов).

- Бурсит. При травме суставной сумки возникает воспаление, и появляются боль и скованность.
- Сердечный приступ (стенокардия или инфаркт) могут проявляться болями в шее и/или в плече, и боль носит отраженный характер.
- Перелом лопатки. Как правило, переломы лопатки возникают при форсированном воздействии на лопатку.
- Повреждение ротаторной манжеты. Ротаторная манжета представляет собой группу сухожилий, обеспечивающих поддержку плеча. Эти сухожилия могут быть повреждены при подъеме тяжестей занятиях видами спорта, где есть броски рукой или необходимость в повторяющихся движениях. Длительные повторяющиеся нагрузки приводят к появлению болей при движении плеча и развитию импинджмент синдрому и со временем к значительному снижению объема движений в плече (замороженное плечо).
- Отрыв плеча. Ключица и лопатка соединены связками и когда происходит травма, то связки могут растянуться или разорваться.
- Хлыстовая травма.
 Это повреждение связочно – мышечных структур шеи и плеча, которое возникает при резком переразгибании, например при ДТП на автомобиле.
Это повреждение связочно – мышечных структур шеи и плеча, которое возникает при резком переразгибании, например при ДТП на автомобиле. - Тендинит. Сухожилия прикрепляют мышцы к костям. При растяжении сухожилий возникает воспаление сухожилий что может вызвать болевые проявления.
- Холецистит. Воспаление желчного пузыря может давать боль в правом плече.
- Воспаление диафрагмы вследствие различных причин также может быть источником отраженной боли.
Симптомы
Боль чаще всего бывает острой, но также может быть тупой или с ощущением жжения покалывания или прохождения электрического тока. Боль может приводить к скованности в шее или плече и снижению объема движений. Кроме того, возможно также будет головная боль. Особенность симптомов имеет значение для врача, так как позволяет выяснить причину болевого синдрома.
Слабость может быть связана с сильной болью при движении в мышцах или костях. Кроме того, повреждения могут затронуть также нервы и поэтому необходимо дифференцировать истинную слабость (мышечную или нервную) от редуцированной слабости, связанной с болью или воспалением.
Онемение. Если есть компрессия (ушиб, травма) нервов может нарушиться чувствительность. Кроме онемения могут быть ощущения покалывания или ощущения «отлежания».
Похолодание. Похолодание рук или кистей может свидетельствовать о возможном повреждении вен или артерий. Такой симптом, как правило, свидетельствует о недостаточном кровообращении конечности.
Изменение цвета. Посинение и побледнение руки или плеча могут быть также признаком повреждения вен или артерий. Покраснение может быть признаком наличия инфекции или воспаления.
Отечность. Отек может быть как генерализированным на всю руку, так и локальным в области проблемных структур (например, зона перелома или воспаленная бурса). Мышечный спазм или уплотнение могут симулировать отечность. Дислокация или деформация также могут вызвать отечность.
Деформация может быть при переломе или дислокации. Разрывы сухожилий могут приводить к ненормальному положению костных структур.
При наличии таких симптомов, как нарастающая боль, слабость, похолодание конечности, деформация, повышение температуры или появлении таких симптомов, как головокружение, нарушение дыхания или резкое онемение или слабость необходимо срочно обратиться за медицинской помощью.
Диагностика
В большинстве случаев диагноз может быть выставлен на основании истории заболевания и физикального обследования. Тем не менее, инструментальные методы обследования назначаются в случаях необходимости верифицировать диагноз, в зависимости от характера травмы, локализации боли и других симптомов.
Рентгенография назначается при наличии болезненности при пальпации костных тканей позвоночника или плеча, наличия травмы в анамнезе, наличия деформации или при подозрении на проблемы в легких или сердца.
ЭКГ — электрокардиография может быть назначена при болях в грудной клетке, нарушении дыхания и наличия факторов риска ИБС (высокое АД, диабет, высокий уровень холестерина, курение).
Анализы крови назначаются при наличии болей в грудной клетке укорочении дыхания и в тех случаях, когда врач подозревает наличие воспалительных заболеваний.
КТ. Компьютерная томография назначается, когда необходима большая детализация изменения в тканях или при наличии подозрений на заболевания органов грудной клетки.
МРТ. Как правило, МРТ назначается только в тех случаях, когда необходимо дифференцировать различные состояния.
Лечение
Лечение болей в шее с иррадиацией в плечо и руку зависит от причины, явившейся источником болей. При небольших повреждениях лечение может быть на дому. Если же источник болей не известен или симптомы могут быть признаком серьезного заболевания, то в таком случае необходимо обратиться за медицинской помощью.
Покой. Необходимо уменьшить нагрузку на поврежденную область на 2-3 дня, а потом можно постепенно начинать лечебные упражнения.
Холод. Применение холодных компрессов на поврежденную область в течение 15-20 минут несколько раз в день.
Элевация руки. Элевация поврежденной конечности позволяет уменьшить отек. Для этого могут быть использованы .
Иммобилизация проводится с помощью ортеза гипса или шины. Необходимо соблюдать все рекомендации врача, особенно когда есть необходимость в длительной иммобилизации.
Медикаментозное лечение. Анальгетики и препараты НПВС могут назначаться при болях в шее и плече в течение нескольких дней.
Физиотерапия — назначение физиопроцедур зависит от причины заболевания, и достаточно широко применяются в лечение болей в шее и плеча.
ЛФК — гимнастика и занятия на тренажерах позволяют улучшить мышечный корсет и эластичность мышц, как в плечевом суставе, так и в позвоночнике.
Хирургические методы показаны только при наличии четких клинических показаний.
Профилактика и прогноз
Для того чтобы предотвратить повреждения, необходимо четко оценивать возможные риски при выполнении определенных видов работ или занятий спортом. Правильная техника выполнения физических упражнений позволяет также избежать повреждений. При выполнении новых движений (упражнений) необходимо оценивать риск возможных повреждений.
Как правило, при небольших повреждениях, например при растяжении происходит достаточно быстрое выздоровление. В других случаях, когда причинами болей в шее и плече являются более серьезные состояния, длительность лечения может быть различной и восстановление может занять различные промежутки времени.
Туннельный синдром — центр «Остеопат»
Туннельный синдром бывает довольно частой проблемой у людей физического труда, и в том числе спортсменов. Суть этого недуга заключается в том, что на руке или ноге происходит защемление нерва между огрубевшими связками или увеличенными мышцами, как в туннеле. В результате этого в тех участках конечности, к которым идет этот нерв, появляются неприятные ощущения.
Самые частые проявления туннельного синдрома – онемение, ползание “мурашек”, покалывание и боли в руке или ноге, обязательно с одной стороны. Они могут появляться не сразу, а постепенно и только при нагрузке. В дальнейшем при отсутствии лечения симптомы ухудшаются, становится трудно двигать рукой, удерживать в ней предметы. Если нерв защемляется на ноге, то появляется боль при ходьбе, онемение в определенной позе или при нагрузке.
Причинами защемления нерва обычно служит разрастание и огрубение связок или мышц при больших однотипных нагрузках с частыми повторениями. Например, туннельному синдрому локтевого нерва часто подвержены теннисисты, так что эта болезнь даже получила свое название – “локоть теннисиста”.
Если на болезнь не обращать внимания и не лечить, то с течением времени рука или нога могут совсем перестать слушаться своего хозяина – разовьется атрофия мышцы и нерва. Иногда процесс становится настолько запущенным, что для освобождения зажатого нерва может потребоваться нейрохирургическая операция.
Традиционное лечение туннельного синдрома основывается на применении обезболивающих лекарств и миорелаксантов – веществ, расслабляющих мышцы. Однако эти препараты влияют сразу на весь организм и не позволяют подействовать прицельно именно на ту мышцу, которая защемила нерв. Отсюда частые неудачи в лечении.
Кроме лекарственного лечения можно попытаться расслабить защемившую нерв мышцу с помощью массажа, физиотерапии или лечебной гимнастики. Проблема в том, что массаж не может обеспечить длительного эффекта, и после нескольких процедур спазм возвращается. А лечебные упражнения, как показывает практика, большинство пациентов делать не любят или не находят времени.
Остеопатия предлагает более качественный подход к лечению туннельного синдрома и находит корень проблемы. А почему напряглись именно эти мышцы? Почему проблема возникла, например, слева, а не справа? И так далее… Причина заболевания может оказаться где угодно: в нарушении биомеханики таза или ног, нарушении движений внутренних органов, костей черепа, в рубце из-за давным-давно перенесенной операции и т.п. И только найдя и устранив основу заболевания можно говорить о начале выздоровления. Только тогда повысится эффективность физиотерапии, массажа и лекарственных препаратов, уменьшится и исчезнет боль, а нервы перестанут травмироваться.
Карпальный туннельный синдром
Проявляется болью, онемением, покалыванием и слабостью в руке, кисти. Боль и онемение распространяются на ладонную поверхность большого, указательного, среднего и безымянного пальца, а также на тыльную поверхность указательного и среднего пальца. Вначале симптомы возникают при выполнении каких-либо действий с использованием кисти (работа за компьютером, рисование, вождение), затем онемение и боль появляются и в состоянии покоя, иногда возникают ночью.
Синдром круглого пронатора (синдром Сейфарта)
При развитии данного типа туннельного синдрома пациент жалуется на боль и жжение на 4-5 см ниже локтевого сустава, по передней поверхности предплечья, и иррадиацию боли в I-III пальцы, половину IV пальца и ладонь. Этот синдром начинает обычно проявляться после значительной мышечной нагрузки в течении многих часов с участием пронатора и сгибателя пальцев. Такие виды деятельности часто встречаются у музыкантов (пианистов, скрипачей, флейтистов, гитаристов), стоматологов, спортсменов. Синдром круглого пронатора иногда возникает и у кормящих матерей. У них компрессия нерва в области круглого пронатора происходит тогда, когда головка ребенка лежит на предплечье, его кормят грудью, убаюкивают, и спящего надолго оставляют в такой позиции.
Синдром кубитального канала
Основными проявлениями синдрома являются боль, онемение, и/или покалывание. Боль и покалывание ощущаются в наружной части плеча и распространяются в мизинец и половину четвертого пальца. Вначале заболевания неприятные ощущения и боль возникают только при давлении на локоть или после продолжительного его сгибания. В более выраженной стадии боль и онемении чувствуются постоянно. Другим признаком заболевания может быть слабость в руке. Она проявляется потерей «уверенности» в руке: вдруг из нее начинают выпадать предметы при каких-то привычных действиях. Например, человеку трудно становится налить воду из чайника. В запущенных стадиях кисть на больной руке начинает худеть, появляются ямки между костями из-за атрофии мышц.
Синдром компрессии лучевого нерва
Проявляется болью в мышцах-разгибателях предплечья, их слабостью и гипотрофией. Активное разгибание III пальца при его прижатии и одновременном выпрямлении руки в локтевом суставе вызывает интенсивную боль в локте и верхней части предплечья.
Ущемление запирательного нерва в запирательном канале
Беспокоят боли в паховой области и на внутренней поверхности бедра, усиливающиеся при движениях в тазобедренном суставе, при натуживании. Боль исчезает в покое. Нарушения чувствительности распространяются по внутренней поверхности бедра. Причинами формирования могут быть: грыжи запирательного отверстия, воспалительные процессы в области лонного сочленения, переломы костей таза. Синдром может возникать после операций на мочеполовых органах, в период родов.
Ущемление наружного или латерального кожного нерва бедра под паховой связкой (болезнь Бернгардта-Рота или парестетическая мералгия)
Проявляется жгучей, подчас невыносимой болью по передне-наружной поверхности бедра, с онемением и явлениями дерматита. Боль усиливается при длительном стоянии, ходьбе, вытягивании ноги. Боли ослабевают в положении лежа с согнутыми ногами. Не наблюдается ни атрофии, ни слабости мышц. Для болезни характерно спонтанное выздоровление. Ущемление кожного нерва бедра возникает при достаточно многочисленных ситуациях: перекосе таза или туловища, укорочении нижней конечности, при ожирении III-IV степени, при асците, при ношении корсета, грыжевого бандажа, бандажа беременных.
Ущемление седалищного нерва (синдром грушевидной мышцы)
Характерны жгучие боли и покалывания в голени и стопе. Боль может локализоваться и в области ягодицы (грушевидной мышцы) и по ходу седалищного нерва (вниз по задней поверхности бедра). Усиление болей происходит при повороте бедра кнутри, при повороте бедра кнаружи боли ослабевают. Боль усиливается и при приведении бедра, так как при этом напрягается грушевидная мышца.
Ущемление большеберцового нерва в области тарзального канала (синдром тарзального канала)
Характерны значительные боли на подошве и в пальцах стопы. Боли чаще всего беспокоят ночами во время сна, а при свешивании ног с кровати – ослабевают. Боли могут возникать и в дневное время, как правило, во время ходьбы. Нередко боли распространяются по ходу седалищного нерва вплоть до ягодицы.
Ущемление подошвенных пальцевых нервов — метатарзалгия Мортона
Основная жалоба: острая, жгучая, приступообразная боль в области подошвенной поверхности стопы с распространением в третий межпальцевой промежуток, третий и четвертый пальцы стопы. Боли, беспокоящие пациентов, описываются очень образно: «как будто бы я наступила на стекло, на иголку, на гвоздь…», «похоже на удар электрическим током», «подошву пронзили ножом» и т.д. Боли вначале возникают во время ходьбы или бега, заставляя останавливаться, садиться и снимать обувь. В дальнейшем могут возникать спонтанно во время сна. В ущемлении большую роль играют деформация стопы, плоскостопие, ношение узкой обуви на высоком каблуке.
Болевые ощущения в молочной железе
Болевые ощущения в молочной железе (мастодиния) являются наиболее частой причиной обращения женщин к онкологу-маммологу.
Согласно статистическим данным от 70 до 82% женщин когда-либо испытывали данное состояние.
Боль может быть обусловлена множеством различных причин:
-
воспалительным процессом,
-
гормональным дисбалансом,
-
приемом различных препаратов (особенно оральных контрацептивов),
-
межреберной невралгией.
Несмотря на то, что пациентка часто обращается с жалобами к онкологу-маммологу, чаще всего после осмотра, УЗИ и/или маммографии она направляется для дообследования к врачу-гинекологу.
Почему происходит именно так и почему не стоит пренебрегать этими рекомендациями?
Начнем с того, что болевые ощущения в молочной могут быть постоянными или периодическими (нециклической, т.е. не связанными с менструальным циклом).
Постоянная боль чаще всего колющая или жгучая и связана она, как правило, с различными проявлениями:
-
остеохондроза,
-
плечелопаточного периартрита,
-
межреберной невралгии,
реже так заявляют о себе:
-
аденома или фиброаденома молочной железы,
-
склероз или липосклероз ткани молочной железы (проявления возрастных изменений ткани молочной железы),
-
крайне редко, рак молочной железы.
Нециклическая боль в груди чаще встречается у женщин в позднем репродуктивном возрасте и в периоде постменопаузы, т.е это контингент 40+.
Именно эти пациентки в обязательном порядке должны проходить маммографию и УЗИ молочных желез, причем эти исследования не являются взаимоисключающими, а дополняют друг друга и дают врачу полную картину состояния молочной железы.
Нет ничего удивительного в том, что врач после полного обследования может направить такую пациентку к неврологу или ревматологу, исключив патологию молочной железы.
Сложнее дело обстоит с циклической болью в груди, которая может быть как проявлением различных видов мастопатии, так и выставляться как самостоятельный диагноз.
Чтобы понять причины боли, хотелось бы напомнить об анатомическом строении молочной железы. Если постараться упростить, то молочная железа похожа на поперечный срез апельсина, где мякоть представляет из себя железистые дольки, перемежающиеся жировой тканью, разделенные связками Купера — соединительнотканными волокнами, похожими на септы цитрусовых. Т.е., молочная железа это многокомпонентое образование.
Чаще всего жалобы на боли в молочной железе появляются в конце менструального цикла, на 22-24 день цикла. Напомню, что менструальный цикл отсчитывается от первого дня предыдущей менструации до первого дня последующей.
Такая мастодиния связана с функцией яичников и рассматриваться она должна только совместно с общим состоянием женской репродуктивной системы.
Дело в том, что при нормальном функционировании яичников в меструальном цикле существует чередование секреции гормонов яичников, т.е. в начале менструального цикла превалирует секреция эстрогенов, а во второй фазе — гестагенов (прогестерона).
Если во второй фазе секретируется достаточно прогестерона, если в молочной железе правильно работают рецепторы к нему и если в печени происходит утилизация всех продуктов метаболизма организма в целом и гормонов в частности, то молочные железы могут только незначительно нагрубать накануне менструации, что не вызывает неприятных ощущений у женщины.
Но, к сожалению, все эти “если” крайне редко совпадают, именно поэтому большинство женщин страдают от тех или иных проявлений мастодинии, но крайне редко обращаются за помощью.
На сегодняшний день, общепринятой считается точка зрения, что мастодиния вызвана задержкой жидкости, отеком, перерастяжением куперовых связок и последующим сдавлением нервных окончаний.
Прогестерон как раз и способствует регуляции водного обмена, а при дефиците прогестерона в организме происходит задержка ионов натрия, задержка жидкости, увеличение объема молочной железы и массы тела в целом.
То есть циклическая боль в груди (мастодиния) — это не изолированное заболевание, это проявление гормонального дисбаланса и, встречается она у пациенток с высоким уровнем эстрогена.
Также очень часто приходится слышать о мастодинии от пациенток принимающих КОК. Здесь механизмы возникновения болевого синдрома такие же, как и описанные выше, только являются они частью нормального адаптационного периода.
При назначении КОК организм перестраивается с синтеза собственных гормонов на получение аналогичных веществ извне и поэтому первые 3 месяца приема КОК отводятся на “привыкание“ организма к новому порядку работы. Если спустя 1-3 месяца жалобы на мастодинию сохраняются, лучше подобрать другой препарат для контрацепции.
Формат данной статьи не позволяет подробно рассказать о всех “за” и “против” гормональной контрацепции, но самое основное — это следующие принципы её применения:
-
Оральные контрацептивы назначаются только врачом-гинекологом.
-
Для оптимального подбора КОК гинеколог должен назначить женщине обследование, включающее в себя гормональный статус, биохимический анализ крови, коагулограмму, УЗИ органов малого таза и молочных желез, обследование шейки матки.
-
Прием КОК должен происходить строго под контролем врача-гинеколога. Обычно назначается контроль через 3 месяца после начала терапии, затем каждые 6 месяцев.
Таким образом, очевидным является тот факт, что женщина с жалобами на боли в молочной железе должна обратиться в первую очередь за помощью к гинекологу, для более быстрого и точного поиска причин данной патологии, и лишь врач-гинеколог будет направлять к онкологу-маммологу.
Признаки, симптомы и осложнения синдрома запястного канала
Частые симптомы
Симптомы синдрома запястного канала часто развиваются постепенно и могут в первую очередь затронуть вашу ведущую руку.
Изменения в ощущении
Наиболее частыми симптомами запястного канала являются покалывание и онемение. Некоторые люди также испытывают ощущение поражения электрическим током.
Обычно эти измененные ощущения точно соответствуют той области, которую обслуживает срединный нерв.Это нерв, который проходит через запястный канал запястья до ладони, большого пальца и каждого пальца, кроме мизинца.
Многие пациенты сообщают, что чувствует онемение всей руки, но при проверке картины онемения почти всегда оно ограничивается большим, указательным, средним пальцем и половиной безымянного пальца.
Мизинец не должен неметь у людей с синдромом запястного канала.
Вы можете почувствовать покалывание или ощущение шока, перемещающееся от запястья к руке по пути срединного нерва.Вы можете обнаружить, что ваши симптомы облегчаются, если встряхнуть руки.
Со временем вы можете потерять способность отличать жаркое от холода в тех областях, где чувствуете онемение.
Боль
Многие люди испытывают боль в том же месте, что и онемение, хотя некоторые также жалуются на боль, распространяющуюся вверх по предплечью, а также вниз в руку. Как и покалывание, боль часто облегчается встряхиванием руки.
Чувство отека
Вы также можете почувствовать, как будто ваши пальцы опухли, и вам будет трудно ими пользоваться.Однако признаков отека нет. Например, кольца по-прежнему подходят.
Симптомы
Часто симптомы больше всего беспокоят ночью и могут вызвать пробуждение ото сна. Хотя симптомы могут проявляться только ночью или при пробуждении, это может повлиять на вашу дневную деятельность, такую как вождение автомобиля, держание телефона в руках, чтение книги или газеты или застегивание одежды. Симптомы могут прогрессировать, пока вы не почувствуете их часто или постоянно.
Слабость и атрофия
По мере прогрессирования симптомов вы можете обнаружить, что у вас не так много силы захвата, и становится трудно удерживать предметы и выполнять задания, требующие ловкости рук. Вы можете потерять вещи. Вам может казаться, что вы становитесь неуклюжим; Хотя это может быть связано со слабостью и онемением, это также связано с тем, что нервы не могут поддерживать ощущение того, где находится ваша рука в пространстве, что называется проприоцепцией.
Нервы выполняют три основные функции: отправляют в мозг сообщения о боли и ощущениях и отправляют из мозга сообщения для сокращения мышц.
Когда синдром запястного канала является тяжелым, сообщения, отправляемые из мозга к маленьким мышцам ладони, могут быть прерваны, что приводит к атрофии (ослаблению) мышц у основания большого пальца. Вы можете увидеть это сокращение мышцы, если сравните мясистую часть ладони одной руки с другой. Это считается поздним обнаружением наиболее тяжелых случаев синдрома запястного канала. При атрофии мышц восстановление обычно бывает частичным, даже если проводится хирургическое лечение.
Что такое периферическая невропатия?
Тоня Батлер избавилась от рака после лечения рака шейки матки и щитовидной железы. Но химиотерапия, которая помогла ей спасти жизнь, оставила у нее болезненное онемение и покалывание в руках, а также мышечные судороги и боли. То, что есть у Батлера, известно как периферическая невропатия, набор симптомов, вызванных повреждением нервов.
Периферическая невропатия может быть долгосрочным побочным эффектом, вызванным химиотерапией, другими видами лечения рака или самим раком.Другие причины включают диабет, инфекции, травмы, злоупотребление алкоголем, низкий уровень витамина B, некоторые аутоиммунные нарушения и плохое кровообращение.
СимптомыСимптомы периферической невропатии различаются в зависимости от того, какие нервы поражены. Периферийный относится ко всем нервам в вашем теле, кроме головного и спинного мозга. Периферическая невропатия может вызывать боль и затруднять ходьбу или работу руками. Наиболее частые симптомы:
- Боль (которая может быть постоянно или приходить и уходить, например, стреляющая или колющая боль)
- Горение
- Покалывание (ощущение «уколов») или боль, похожая на боль от электрического тока / шока
- Потеря чувствительности (это может быть онемение или просто снижение способности ощущать давление, прикосновение, тепло или холод)
- Проблемы с использованием пальцев, чтобы поднять или удержать вещи; бросать вещи
- Проблемы с балансировкой
- Споткнуться или споткнуться при ходьбе
- Повышенная чувствительность к холоду или теплу
- Повышенная чувствительность к прикосновению или давлению
- Сокращение мышц
- Слабость мышц
- Проблемы с глотанием
- Запор
- Проблемы с мочеиспусканием
- Изменения артериального давления
- Снижение рефлексов или их отсутствие
В редких случаях это может вызвать серьезные изменения частоты сердечных сокращений и артериального давления, опасные падения, проблемы с дыханием, паралич или органную недостаточность.
ЛечениеЛекарства для лечения боли при периферической невропатии могут включать:
- Стероиды на короткое время, пока не будет разработан долгосрочный план лечения
- Кремы или пластыри обезболивающие
- Антидепрессанты, часто в меньших дозах, чем те, которые используются для лечения депрессии
- Противосудорожные препараты, которые используются при многих типах нервной боли
- Опиоиды или наркотики при сильной боли
Другие методы лечения, которые помогли некоторым людям с нервной болью и ее последствиями, включают:
- Электростимуляция нервов
- Трудотерапия
- Физиотерапия
- Расслабляющая терапия
- Управляемые изображения
- Отвлечение
- Иглоукалывание
- Биологическая обратная связь
Симптомы периферической невропатии могут уменьшаться или исчезать со временем, но в некоторых случаях они никогда не проходят.Вот несколько способов научиться жить с этим:
- Используйте обезболивающие, как прописал врач. Большинство обезболивающих работают лучше всего, если их принимать до того, как боль станет сильной.
- Избегайте вещей, которые могут усугубить ситуацию, например высоких или низких температур, тесной одежды или обуви.
- Дайте себе дополнительное время для дел. Попросите друзей помочь с трудными задачами.
- Не употребляйте алкоголь. Он сам по себе может вызвать повреждение нервов и усугубить невропатию.
- Если у вас диабет, контролируйте уровень сахара в крови. Высокий уровень сахара в крови может повредить нервы.
- Будьте очень осторожны при использовании ножей, ножниц и других острых предметов.
- Защищайте руки перчатками при уборке, работе на открытом воздухе или ремонте.
- Сядьте сколько угодно, даже когда чистите зубы или готовите.
- Позаботьтесь о своих ногах. Осматривайте их один раз в день, чтобы узнать, нет ли у вас травм или открытых язв. При ходьбе, даже дома, носите обувь, закрывающую всю стопу.Поговорите со своим врачом о обуви или вставках, которые могут помочь защитить ваши ноги.
- Если у вас проблемы с ходьбой, воспользуйтесь ходунками или тростью. Подумайте об установке поручней в коридорах и ванных комнатах.
- Просыпаясь в темноте, используйте ночник или фонарик.
- Защитите себя от тепловых травм. Установите нагреватели горячей воды на температуру от 105 ° до 120 ° F, чтобы снизить риск ожога при мытье рук. При работе с горячими блюдами, решетками или сковородками используйте перчатки для духовки и подставки под горячее.Проверьте воду в ванне с помощью термометра.
- Держите руки и ноги в тепле и хорошо укрытыми в холодную погоду.
- Если запор — проблема, следуйте рекомендациям врача относительно слабительных средств и физических упражнений. Пейте много воды и ешьте фрукты, овощи и цельнозерновые продукты, чтобы получить достаточно клетчатки.
- Поговорите со своим врачом или медсестрой о проблемах, с которыми вы сталкиваетесь в повседневной жизни. Они могут посоветовать вам, как улучшить ваше самочувствие или улучшить ваше самочувствие.
Невралгия тройничного нерва | Сидарс-Синай
Не то, что вы ищете?Обзор
Невралгия тройничного нерва (tic douloureux) — поражение нерва сбоку головы, называемого тройничным нервом.Это состояние вызывает сильную колющую боль или боль, подобную электрошоку, в губах, глазах, носу, волосистой части головы, лбу и челюсти. Хотя невралгия тройничного нерва не смертельна, она очень болезненна.
Симптомы
Основным симптомом невралгии тройничного нерва является внезапный приступ боли (часто описываемый как интенсивный, стреляющий, колющий или похожий на электрический шок), который длится от секунд до двух минут. Иногда боль возникает без предупреждения, в то время как в других случаях даже легкое раздражение лица от обычных действий (таких как улыбка, чистка зубов, еда, питье, нанесение макияжа, расчесывание или расчесывание волос, бритье или прикосновение к коже) может вызвать приступ боли. .Сначала приступы могут быть короткими и относительно легкими, но со временем они длятся дольше, более болезненны и случаются чаще.
Тройничный нерв имеет три ветви на лице, каждая из которых контролирует отдельную часть лица, и может быть затронута любая или все ветви нерва. Боль обычно затрагивает только одну сторону лица. Это может повлиять на верхнюю, среднюю или нижнюю части лица или на все вместе. Боль никогда не переходит на другую сторону лица. В редких случаях невралгия тройничного нерва ощущается с обеих сторон лица, но боль с правой стороны отличается от боли с левой стороны.
При приступе невралгии тройничного нерва люди почти всегда хотят оставаться неподвижными, не разговаривать и не двигать лицом. Из-за боли лицо может искривляться и болезненно вздрагивать. Приступы невралгии тройничного нерва редко возникают во время сна.
В определенные периоды приступы боли могут усиливаться или учащаться. У людей также может быть продолжительное время без боли (ремиссия). Одна из проблем невралгии тройничного нерва — невозможность предсказать, когда может произойти следующее обострение.Особенно серьезные обострения могут вызвать столько болевых приступов, что боль ощущается почти постоянной. В тяжелых или длительных случаях невралгии тройничного нерва в пораженном участке лица может развиться ноющая боль или легкое онемение.
Причины и факторы риска
Боль при невралгии тройничного нерва обычно вызвана давлением на тройничный нерв у основания головного мозга. Давление может быть результатом:
- Инсульт, поражающий нижнюю часть мозга, где входит тройничный нерв
- Опухоль, давящая на нерв
- Контакт между нормальной артерией или веной и тройничным нервом (наиболее частая причина невралгии тройничного нерва)
- Травма нерва (например, в результате автомобильной аварии или травмы головы)
- Операция на зубах, деснах или носовых пазухах также может вызвать повреждение тройничного нерва
- Рассеянный склероз, который вызывает повреждение нервов и может поражать тройничный нерв
Это состояние чаще всего возникает после 50 лет, хотя оно встречается у детей и младенцев.У женщин вероятность развития невралгии тройничного нерва почти в два раза выше, чем у мужчин.
Диагностика
Невралгию тройничного нерва диагностировать непросто. Неврологические тесты и физикальное обследование черепа и лица обычно не выявляют никаких отклонений. У человека, испытывающего необъяснимую лицевую боль, может быть ошибочно диагностировано заболевание зубов, нарушения шарнира челюсти (височно-нижнечелюстного сустава), инфекции носовых пазух, заболевания глаз, мигрень, височный артериит или даже психологические расстройства.Любой врач или стоматолог, который принимает пациентов с болями в лице, деснах или челюстях, должен учитывать возможность того, что это состояние является невралгией тройничного нерва.
Обычно диагноз основывается на описании боли и связанных с ней признаков. Врач также должен исключить возможность других состояний, которые также могут вызывать лицевую боль. Если боль купируется лечением невралгии тройничного нерва, диагноз состояния обычно подтверждается. Никакие известные клинические или лабораторные тесты или рентген не могут подтвердить невралгию тройничного нерва.Может потребоваться МРТ, которое в некоторых случаях может помочь определить сосуд, давящий на нерв.
Лечение
Первым лечением невралгии тройничного нерва обычно является лекарственная терапия. Некоторые лекарства могут помочь уменьшить или заблокировать боль. Кроме того, для облегчения боли могут помочь препараты, предназначенные для контроля судорог или припадков, или некоторые антидепрессанты. Лекарства, которые могут быть назначены, включают:
- Баклофен (Лиорезал)
- Карбамазепин (Тегретол или Карбатрол)
- Клоназепам
- Габапентин
- Окскарбазепин (трилептал)
- Фенитоин (Дилантин или Фенитек)
- Прегабалин (Лирика)
- Топирамат (Topamax)
- Вальпроевая кислота
Если лекарства не справляются с болью или вызывают нежелательные побочные эффекты, может потребоваться нейрохирургия.Для лечения невралгии тройничного нерва доступны различные хирургические методы. Целью многих из этих процедур является повреждение или разрушение части тройничного нерва, вызывающего боль. Это может привести к онемению лица в той или иной степени. Некоторые из хирургических вариантов:
- Введение спирта или глицерина рядом с различными участками тройничного нерва для его онемения или повреждения нерва и блокирования болевых сигналов, которые он посылает
- Введение крошечного баллона через тонкую гибкую трубку (катетер) до тех пор, пока он не достигнет тройничного нерва.Оказавшись там, баллон надувается с достаточным давлением, чтобы повредить нерв и заблокировать болевые сигналы.
- Направление электрического тока в корень тройничного нерва для повреждения нервных волокон и облегчения боли. Эта процедура называется чрескожной стереотаксической радиочастотной термической ризотомией (PSRTR).
- Микроваскулярная декомпрессия (MVD), которая перемещает или удаляет кровеносные сосуды, которые находятся в контакте с тройничным нервом, и разделяет нерв и кровеносные сосуды небольшой подушечкой.Врачи программы нейрохирургического института имени Максин Дуниц по невралгии тройничного нерва проводят эту операцию эндоскопически, что не повреждает нерв и с меньшей вероятностью вызовет побочные эффекты (например, онемение).
- Разрыв нерва в ходе процедуры, называемой частичной сенсорной ризотомией (PSR). Хотя этот процесс полезен, он почти всегда вызывает онемение лица.
- Радиохирургия для повреждения нерва и уменьшения или устранения боли. Этот метод включает направление сфокусированной интенсивной дозы излучения на корень тройничного нерва.Для начала облегчения может потребоваться несколько недель. Процедура безболезненна и обычно проводится без анестезии.
В Cedars-Sinai лечение невралгии тройничного нерва использует междисциплинарный подход, объединяющий нейрохирургов, специалистов по обезболиванию, психологов, социального работника и фармакологов для разработки индивидуального подхода к лечению невралгии тройничного нерва. Каждый из этих специалистов тесно сотрудничает, чтобы обеспечить наиболее подходящую помощь.
© 2000-2021 Компания StayWell, LLC.Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Причины синдрома канала запястья
Если вы чувствуете боль, слабость или онемение в запястье и руке, это может быть вызвано синдромом канала запястья. Это состояние возникает, когда ваш срединный нерв, который обеспечивает чувствительность ваших пальцев (всех, кроме мизинца), сжимается из-за давления из-за слишком сильного или слишком длительного давления на нерв, который проходит через запястный канал в запястье и ладони.
Эта боль или онемение могут негативно повлиять на вашу повседневную жизнь, даже самые простые действия. Симптомы синдрома запястного канала обычно поражают большой и указательный (указательный) пальцы, а иногда также средний и / или безымянный пальцы. Ощущение может быть похоже на удар электрическим током, а боль может достигать и распространяться в руки.
Синдром запястного канала, часто называемый «запястным туннелем», может затем привести к затруднениям в захвате и захвате предметов. Вы можете заметить симптомы, особенно при выполнении определенных действий или при низких температурах.
Почему возникает синдром запястного канала?
Синдром запястного канала вызывает воспаление, которое может проявляться в виде опухоли запястья. Во многих случаях точная причина неизвестна. Однако большинство врачей считают, что сочетание таких факторов, как основное заболевание и повторяющиеся движения кистей и запястий, может способствовать развитию запястного канала:
Основные медицинские условияСуществующие ранее заболевания могут иногда препятствовать кровотоку к запястью, вызывая отек и воспаление.Кроме того, состояния с повреждением нервов могут увеличить риск повреждения срединного нерва, что также может вызвать синдром запястного канала.
Некоторые из болезней и состояний здоровья, которые могут способствовать развитию запястного канала, включают следующее:
- Аутоиммунные расстройства
- Гормональные изменения, вызванные беременностью
- Менопауза
- Проблемы с щитовидной железой
- Диабет
- Ожирение
- Вывих или перелом костей запястья
Повторяющиеся движения запястья и определенные положения рук, такие как сгибание, сильный захват и чрезмерное разгибание, могут способствовать возникновению этого состояния.Выполнение этих движений может усилить отек и раздражение подкладки вокруг сухожилий запястья, усиливая давление на срединный нерв и сужая или сдавливая туннель.
Повторяющиеся движения могут быть результатом:
- Неправильное положение запястий при использовании клавиатуры и / или мыши компьютера
- Частое чрезмерное разгибание запястья, необходимое для работы
- Воздействие вибрации рук и механического инструмента
Люди, занятые в профессиях, которые связаны с повторяющимися движениями запястья, подвергаются более высокому риску, чем другие.Эти вакансии включают следующее:
- Строительство
- Производство
- Сборочная линия / завод
- Прическа
- Живопись
- Спорт
- Офисные задания, требующие частого использования клавиатуры и / или мыши
Без лечения синдром запястного канала может оказать значительное негативное влияние на качество вашей жизни. Сильное повреждение срединного нерва может привести к необратимому онемению и слабости мышц пальцев и рук, поэтому при появлении любого из его симптомов требуется медицинское обследование.
Лечение запястного канала в Сарасоте и Брадентоне
Синдром запястного канала может вызвать длительную боль и слабость, если его не лечить. Хирурги-ортопеды Intercoastal Medical Group могут диагностировать ваши симптомы и подобрать для вас лучшее лечение. У нас есть два отделения с опытными врачами-ортопедами, которые могут вас осмотреть и пролечить: в Сарасоте, в профессиональном центре Beneva, 943. S. Beneva Road, Suite 106 (941) 955-6748, и в нашем медицинском здании Lakewood Ranch, 11505 Rangeland Parkway, Брадентон, Флорида.34211. (941) 362-8662.
Вы также можете записаться на прием прямо сейчас, заполнив нашу онлайн-форму. Мы с нетерпением ждем возможности служить вам!
Невралгия тройничного нерва — NHS
Невралгия тройничного нерва — внезапная сильная лицевая боль. часто описывают как острую стреляющую боль или как поражение электрическим током в челюсти, зубах или деснах.
Обычно это происходит в виде коротких, непредсказуемых атак, которые могут длиться от нескольких секунд до примерно 2 минут.Приступы прекращаются так же внезапно, как и начинаются.
В большинстве случаев невралгия тройничного нерва поражает только одну сторону лица, при этом боль обычно ощущается в нижней части лица. Изредка боль может поражать обе стороны лица, но обычно не одновременно.
Кредит:
Люди с этим заболеванием могут регулярно испытывать приступы боли в течение нескольких дней, недель или месяцев. В тяжелых случаях приступы могут происходить сотни раз в день.
Боль может уменьшаться или даже полностью исчезать в течение нескольких месяцев или лет (ремиссия), хотя со временем эти периоды становятся короче.
У некоторых людей затем может развиться более продолжительная боль, пульсация или жжение, иногда сопровождающееся резкими приступами.
Жизнь с невралгией тройничного нерва может быть очень сложной. Это может существенно повлиять на качество жизни человека, приводя к таким проблемам, как потеря веса, изоляция и депрессия.
Подробнее о симптомах невралгии тройничного нерва.
Когда обращаться за медицинской помощью
Обратитесь к терапевту, если вы испытываете частую или постоянную лицевую боль, особенно если стандартные обезболивающие, такие как парацетамол и ибупрофен, не помогают, а стоматолог исключил какие-либо стоматологические причины.
Врач общей практики попытается определить проблему, спросив о ваших симптомах и исключив состояния, которые могут быть причиной вашей боли.
Однако диагностика невралгии тройничного нерва может быть сложной задачей, и для подтверждения диагноза может потребоваться несколько лет.
Подробнее о диагностике невралгии тройничного нерва.
Что вызывает невралгию тройничного нерва?
Невралгия тройничного нерва обычно вызвана сдавлением тройничного нерва. Это нерв внутри черепа, который передает в мозг ощущение боли и прикосновения от лица, зубов и рта.
Сдавление тройничного нерва обычно вызывается близлежащим кровеносным сосудом, сдавливающим часть нерва внутри черепа.
Невралгия тройничного нерва также может возникнуть, когда тройничный нерв поврежден другим заболеванием, например рассеянным склерозом (РС) или опухолью.
Приступы боли обычно возникают из-за действий, которые включают легкое прикосновение к лицу, таких как мытье, еда и чистка зубов, но они также могут быть вызваны ветром — даже легким ветерком или кондиционером — или движением лицо или голова. Иногда боль может возникать без триггера.
Подробнее о причинах невралгии тройничного нерва.
Кто пострадал
Неясно, сколько людей страдает невралгией тройничного нерва, но считается, что это случается редко: около 10 человек из 100 000 в Великобритании заболевают ежегодно.
Невралгия тройничного нерва поражает больше женщин, чем мужчин, и обычно начинается в возрасте от 50 до 60 лет. У взрослых моложе 40 лет встречается редко.
Лечение невралгии тройничного нерва
Невралгия тройничного нерва обычно является длительным заболеванием, и периоды ремиссии со временем становятся короче. Однако доступные методы лечения в некоторой степени помогают в большинстве случаев.
Противосудорожное лекарство под названием карбамазепин, которое часто используется для лечения эпилепсии, является первым препаратом, который обычно рекомендуется для лечения невралгии тройничного нерва.Карбамазепин может облегчить нервную боль, замедляя электрические импульсы в нервах и уменьшая их способность передавать болевые сигналы.
Карбамазепин необходимо принимать несколько раз в день, чтобы он был эффективен, с постепенным увеличением дозы в течение нескольких дней или недель, чтобы в кровотоке мог накапливаться достаточно высокий уровень лекарства.
Если ваша боль не улучшится или не исчезнет, прием лекарства обычно продолжается столько, сколько необходимо, а это может быть много лет.
Если вы входите в период ремиссии, когда боль проходит, прекращение приема карбамазепина всегда следует делать медленно, в течение нескольких дней или недель, если только врач не скажет вам иное.
Если это лекарство вам не помогает, вызывает слишком много побочных эффектов или вы не можете его принимать, вас могут направить к специалисту для обсуждения альтернативных лекарств или хирургических процедур, которые могут помочь.
Существует ряд незначительных хирургических процедур, которые можно использовать для лечения невралгии тройничного нерва — обычно путем повреждения нерва, чтобы он не посылал болевые сигналы, — но они обычно эффективны только в течение нескольких лет.
В качестве альтернативы ваш специалист может порекомендовать операцию по открытию черепа и перемещению любых кровеносных сосудов, сдавливающих тройничный нерв. Исследования показывают, что эта операция дает наилучшие результаты для длительного обезболивания, но это серьезная операция, которая сопряжена с риском потенциально серьезных осложнений, таких как потеря слуха, онемение лица или, очень редко, инсульт.
Подробнее о лечении невралгии тройничного нерва.
Постгерпетическая невралгия
Постгерпетическая невралгия — более распространенный тип нервной боли, которая обычно развивается в области, ранее пораженной опоясывающим лишаем.
Контент сообщества от HealthUnlocked Последняя проверка страницы: 6 августа 2019 г.
Срок следующего рассмотрения: 6 августа 2022 г.
Арахноидит; Симптомы, причины и лечение
Обзор
Что такое арахноидит?
Арахноидит — болевое заболевание, вызванное воспалением паутинной оболочки, одной из оболочек, которые окружают нервы спинного мозга и защищают их. Состояние характеризуется сильным покалыванием, «жгучей» болью и неврологическими проблемами.Воспаление (отек) паутинной оболочки может привести к образованию рубцовой ткани и может привести к слипанию спинномозговых нервов и нарушению их работы (неправильной работе).
Симптомы и причины
Что вызывает арахноидит?
Паутинная оболочка может воспаляться (опухать) из-за раздражения от одного из следующих источников:
- Прямая травма позвоночника
- Химические вещества: В некоторых случаях арахноидита обвиняют краситель, используемый в миелограммах (диагностические тесты, в которых краситель, называемый рентгенографическим контрастным веществом, вводится в область, окружающую спинной мозг и нервы).Однако ответственные за это рентгенографические контрастные вещества больше не используются. Также есть опасения, что консерванты, содержащиеся в эпидуральных инъекциях стероидов, могут вызвать арахноидит.
- Инфекция, вызванная бактериями или вирусами: Инфекции, такие как вирусный и грибковый менингит или туберкулез, могут поражать позвоночник.
- Хроническая компрессия спинномозговых нервов: Причины компрессии включают хронический остеохондроз или расширенный стеноз позвоночного канала (сужение позвоночного столба).
- Осложнения после хирургии позвоночника или других инвазивных процедур на позвоночнике: Аналогичные причины включают множественные проколы в пояснице (пояснице).
Каковы симптомы арахноидита?
Арахноидит не имеет последовательной схемы симптомов, но у многих людей он поражает нервы, соединяющие нижнюю часть спины и ноги, и его наиболее частым симптомом является боль. Арахноидит может вызывать множество симптомов, включая следующие:
- Покалывание, онемение или слабость в ногах
- Ощущения, как будто насекомые ползают по коже или вода стекает по ноге
- Сильная стреляющая боль, похожая на ощущение поражения электрическим током
- Мышечные судороги, спазмы и неконтролируемые подергивания
- Нарушение функции мочевого пузыря, кишечника и / или половой жизни
Симптомы могут стать более серьезными или даже постоянными, если болезнь прогрессирует.Многие люди с арахноидитом не могут работать и имеют значительную инвалидность из-за постоянной боли.
Диагностика и тесты
Как диагностируется арахноидит?
Сложность диагностики арахноидита усугубляется недостаточной осведомленностью о проблеме. Диагностировать арахноидит может быть сложно, но такие тесты, как компьютерная томография (компьютерная аксиальная томография) или МРТ (магнитно-резонансная томография), помогли с диагностикой. Тест, называемый электромиограммой (ЭМГ), позволяет оценить тяжесть продолжающегося повреждения пораженных нервных корешков с помощью электрических импульсов для проверки функции нерва.Миелограммы с используемым в настоящее время рентгенографическим контрастом в сочетании с компьютерной томографией не считаются причиной арахноидита или его обострения. Иногда важна люмбальная пункция, при которой спинномозговая жидкость отбирается для анализа, если арахноидит может быть вызван инфекциями или другими процессами в спинномозговой жидкости.
Ведение и лечение
Как лечится арахноидит?
От арахноидита нет лекарства. Варианты лечения арахноидита аналогичны вариантам лечения других состояний с хронической болью.Большинство методов лечения арахноидита направлено на облегчение боли и облегчение симптомов, ухудшающих повседневную деятельность. Часто медицинские работники рекомендуют программу обезболивания, физиотерапию, упражнения и психотерапию. Хирургия арахноидита вызывает споры, потому что результаты могут быть плохими и могут принести лишь кратковременное облегчение. Для определения эффективности этих методов лечения необходимы клинические испытания инъекций стероидов и электростимуляции.
Как ощущается боль в локтевом нерве?
Локтевой нерв — одна из крупнейших нервных групп в организме человека.Группа локтевых нервов, идущая от шеи через локоть и вниз к пальцам, помогает контролировать чувствительность и двигательную функцию руки. Локтевой нерв непосредственно управляет безымянным пальцем и мизинцем любой руки.
При повреждении нерва в этой области пациенты могут испытывать онемение, покалывание и даже стреляющую боль. В зависимости от длины локтевого нерва эти симптомы могут развиваться в разных местах, включая локоть, запястье, кисть и пальцы.
Как развивается боль в локтевом нерве?
Как обсуждалось ранее, группа локтевых нервов тянется на большое расстояние, простираясь вниз по руке.В отличие от других групп нервной системы, локтевой нерв в основном обнажен. Локтевой нерв, который часто находится прямо под поверхностью кожи, не так много мускулов или костей.
Из-за отсутствия защиты локтевой нерв относительно легко сдавить или ущипнуть. Когда происходит такое сжатие или защемление, пациент, скорее всего, почувствует онемение или боль вдоль локтевого нерва. Но точное местоположение болезненных симптомов зависит от того, где сдавлен или защемлен локтевой нерв.
Как ощущается боль в локтевом нерве?
Когда человек испытывает боль в локтевом нерве, существует широкий спектр потенциальных ощущений. В некоторых случаях боль в локтевом нерве может быть довольно незначительным неудобством. В других случаях может наблюдаться изнуряющая боль и серьезное нарушение двигательных функций. Чаще всего боль в локтевом нерве вызывает следующие симптомы.
- Онемение или покалывание, особенно в безымянном пальце и мизинце,
- Ощущение жжения или перегрева в руке или пальцах,
- Слабость или негибкость, особенно при выполнении мелкой моторики, или
- Стреляющая боль в руке или пальцах это может быть похоже на поражение электрическим током.
Может ли лечение облегчить боль в локтевом нерве?
Учитывая множество потенциальных причин боли в локтевом нерве, самолечение не рекомендуется в этом контексте. Вместо этого врач должен осмотреть пациента и провести полную диагностику. На этом этапе врач может объяснить, какие варианты лечения имеют наибольшие шансы на успех.
Хорошая новость заключается в том, что правильное лечение может помочь облегчить боль в локтевом нерве. Хотя точный тип лечения варьируется от пациента к пациенту.Некоторым пациентам могут быть эффективны лекарства или трудотерапия. Для других пациентов инъекции стероидов или шины и скобы могут уменьшить боль. Хотя пациентам с сильной болью в локтевом нерве может потребоваться хирургическое вмешательство, чтобы избавиться от симптомов.
Получите профессиональную помощь при боли в локтевом нерве
Если вам нужен профессиональный уход при боли в локтевом нерве, очень ценно проконсультироваться с опытным хирургом кисти.