Симптомы вегето-сосудистой дистонии по кардиальному, гипотоническому и смешанному типам
Среди вегетативных нарушений, вегетососудистая дистония по кардиальному типу распространена больше других. Ее ставят, когда симптомы, характерные для болезней сердца, проявляются на фоне отсутствия заметных патологий.
Международная медицина не считает это состояние отдельным заболеванием, выделяя в МКБ-10 код для ВСД, описывающий ее как отклонение от нормы. В странах СНГ, вегетососудистая дистония (ВСД) по кардиологическому типу, как самостоятельный диагноз продолжает встречаться.
Перед тем, как определиться с диагнозом и назначить лечение, врач проводит длительную, многоступенчатую диагностику. Так как нужна уверенность, что с сердцем все в порядке.
Сбои вегетативной нервной системы не происходят на ровном месте. Для этого нужна наследственная предрасположенность, на которую наслаиваются негативные факторы. Воздействовать они могут как в дородовом периоде, так уже и после рождения, на взрослых людей.
Типичными причинами развития вегетососудистой дистонии по кардиальному типу являются:
- перенесенные инфекционные заболевания;
- неудовлетворенность жизнью, депрессивное состояние;
- наличие вредных привычек;
- негативная экология в среде жизни человека;
- разбалансированный режим работы, жизни;
- хроническая физическая, интеллектуальная усталость, переутомление;
- отсутствие необходимого количества сна.
Причиной начала патологии становятся факторы психологической нестабильности, некой беспокоящей пациента ситуации. Вследствие возникших симптомов, психика перенапрягается еще больше, усиливая кардиальные проявления.
Чтоб разорвать этот замкнутый круг, при лечении, терапевты рекомендуют пройти курс психотерапии. Положительные сдвиги дает пересмотр образа жизни, с учетом необходимости психологической стабильности.
Разнообразие проявляющихся признаков нередко ставит в тупик кардиологов и терапевтов при первом обращении к ним больного. Причина в том, что описываемые взрослыми с ВСД жалобы характерны для нескольких серьезных заболеваний.
Причина в том, что описываемые взрослыми с ВСД жалобы характерны для нескольких серьезных заболеваний.
Благодаря детальному анализу и оценке анамнеза, картина синдрома проясняется.
Для больных ВСД по кардиальному типу присущи симптомы:
- Боли в грудной клетке в области сердца. При этом характер болевых ощущений разный даже у одного пациента. Привычные средства, назначаемые при сердечной патологии, избавиться от неприятных ощущений не позволяют.
- Обозначить точно точку, в которой рождается боль, невозможно. В тяжелых случаях она распространяется по всему загрудинному пространству.
- Периодически возникают припадки слабости, усталости. Сил нет уже с утра, после ночного сна.
- Приступы удушья приходя одновременно с болями в грудной клетке, усиливая страх пациента за жизнь, угнетая психическое состояние.
- Приступообразно возникает аритмия – сердцебиение частит (тахикардия), урежается (брадикардия), пропускает удары (экстрасистолия, блокада).
 Физическая нагрузка или выполняемая деятельность в этот момент не важны.
Физическая нагрузка или выполняемая деятельность в этот момент не важны.
Прогрессирование ВСД по кардиологическому типу приводит к усилению симптомов, учащению припадков. Если не начать лечение вовремя, симптоматика спровоцирует развитие серьезной патологии сердечно-сосудистой системы.
То есть, когда человек узнает, что у него с сердцем все нормально, а причина симптомов – вегетатика, бросать лечение нельзя. Есть риск развития полноценного заболевания, лечение которого потребует медикаментозного, или оперативного подхода.
Дистония не считается самостоятельной сердечно-сосудистой патологией. Но обладает набором симптомов, указывающих на проблемы с сердцем. Поэтому при обращении к кардиологу или терапевту с набором выше описанных признаков, пациенту назначают ряд исследований. Это делается, чтоб исключить наличие патологии сердца.
Диагностика проходит в несколько этапов. При первом осмотре доктор кроме списка жалоб выясняет у пациента особенности образа жизни, наличие вредных привычек.
- УЗИ сердца – эхокардиография;
- ЭКГ, в том числе и мониторинг в течение суток;
- допплерография и дуплексное сканирование сосудов шеи, головного мозга;
После получения результатов, подтверждающих отсутствие патологий, назначают персонализированную терапию.
- Когда по результатам исследований становится что симптомы, плохое самочувствие пациента – это ВСД по кардиальному типу, назначается лечение с учетом особенностей больного, его образа жизни, хронических заболеваний.
- Традиционно, применяется два типа терапии параллельно: медикаментозный и немедикаментозный.
- Кроме выполнения рекомендаций врачей по физическому выздоровлению, стоит уделить внимание и психотренингам.
Работа с психологом позволит избавиться от внутреннего напряжения, снизить уровень реакции на внешние негативные раздражители. Так как стрессы, депрессивные состояния, служат причиной начала приступа ВСД или рецидива.
Так как стрессы, депрессивные состояния, служат причиной начала приступа ВСД или рецидива.
Предпочтение отдается физиотерапевтическим процедурам. Они позволяют восстановить здоровье без серьезного вмешательства извне:
Применяют:
- легкие успокоительные средства;
- антидепрессанты;
- стабилизирующие артериальное давление препараты;
- лекарства, улучшающие сердечную деятельность, нормализующие ритм.
Полностью вылечится, как от простуды, от вегетососудистой дистонии невозможно. Но купировать приступы на всю жизнь при соблюдении рекомендаций врачей и регулярной профилактике – возможно. В таком случае диагноз снимается.
Вегетососудистая дистония по кардиальному типу имеет неприятную особенность возвращаться в виде рецидивов.
Такое бывает при неправильном образе жизни. А со временем, без лечения, приводит к заболеваниям сердечно-сосудистой системы.
Чтобы после курса терапии чувствовать себя всегда здоровым человеком, следует пересмотреть образ жизни. Выстроить его помогут советы медиков:
Выстроить его помогут советы медиков:
- Умеренные ежедневные спортивные нагрузки. Прогулки на свежем воздухе в течение часа, непрофессиональные занятия велоспортом, плаванием, спортивной ходьбой. Несколько тренировок по аэробике в неделю также станут отличным способом поддержать себя в форме. А вот силовых видов спорта стоит избегать.
- Восстановите нормальный режим сна-бодрствования. Здоровый сон не меньше 6-8 часов в день – залог здоровья не только сердца, но и всего организма.
- Выберите диету, приближенную к здоровому питанию.
- Не пренебрегайте консультацией психолога во время тяжелых периодов в жизни.
- Исключите из жизни вредные привычки. Бросьте курить, употреблять спиртные напитки, наркотики, большое количество сладкого.
Регулярная забота о своем здоровье не только избавит от симптомов ВСД по кардиологическому типу. Но и сохранит здоровье сердечно-сосудистой системы.
Была ли эта статья полезна?
Вы можете подписаться на нашу рассылку и узнать много интересного о лечение заболевания, научных достижений и инновационных решений:
Приносим извинения!
Как можно улучшить эту статью?
Всд по кардиальному типу (вегето-сосудистая дистония): симптомы, причины возникновения, лечение и профилактика
Словом «дистония» определяется неуравновешенность между регуляторными механизмами парасимпатического и симпатического отделов центральной нервной системы.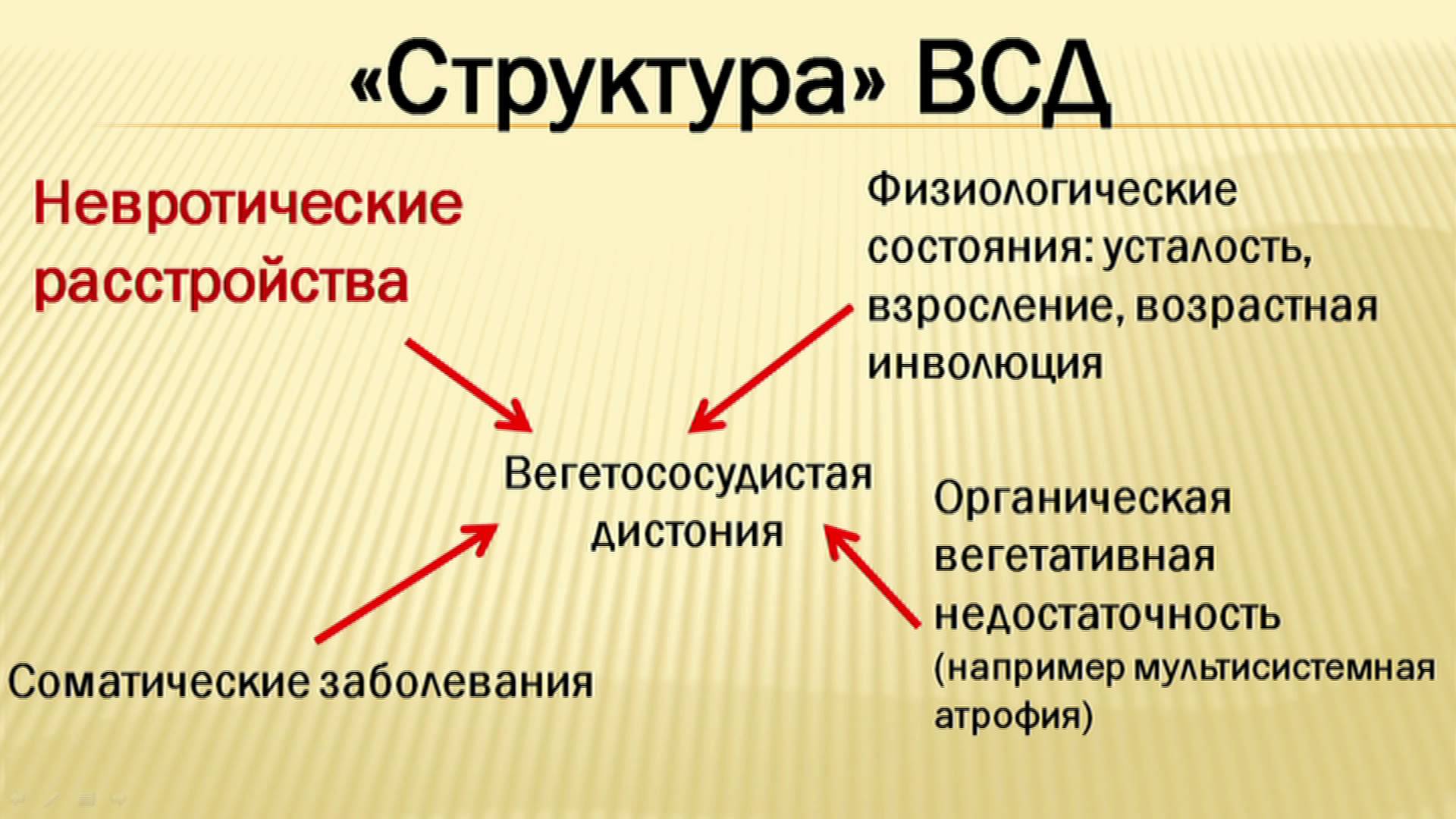 Непосредственно эти важные центры ЦНС в ответе за согласованную деятельность всех органов и структур организма, перебои в их взаимодействии вызывают различные болезненные состояния.
Непосредственно эти важные центры ЦНС в ответе за согласованную деятельность всех органов и структур организма, перебои в их взаимодействии вызывают различные болезненные состояния.
Многие специалисты в области медицины не считают вегето-сосудистую дистонию (полиэтиологический синдром, симптомокомплекс) заболеванием, а лишь набором несвязанных между собой симптомов.
Вегето-сосудистая дисфункция — не самостоятельный процесс, а комплекс синдромов, которые объединяются в единую клиническую картину различных психоэмоциональных, соматических и неврологических патологий.
При возникновении предположений на развитие дистонии понадобится комплексное обследование организма, которое обозначит основные причины проявления тех или иных симптомов. Также бывает очень сложно отличить ВСД по кардиальному типу от других видов дисфункции, так как при всех типах данного заболевания характерно схожее проявление знаков недомогания.
Неестественные чувства и жалобы пациента могут периодически пропадать, а потом заново проявляться, очень часто их характерной чертой является отсутствие прогресса, что позволяет общему состоянию человека не ухудшаться.
Вегето-сосудистая дистония по кардинальному (кардиоваскулярному) типу – патологическая фрустрация с позиции вегетативной функции, характеризуется симптомами кардионевроза.
Виды
Существует четыре разновидности заболевания, они диагностируются в зависимости от симптоматики. Следует отметить, что одновременно все виды патологий не проявляются.
Чаще всего обнаруживается кардиалгический сидром, его диагностируют у 90 процентов пациентов. Главный признак данного типа дисфункции – боль в зоне сердца, неприятные чувства могут выражаться как при активных нагрузках, так и в состоянии бездействия.
Важный симптом тахикардического типа – повышенная частота сердечных сокращений до 90 и выше. Пациент чувствует слабость и быструю утомляемость.
Следующий синдром – брадикардический, встречается гораздо реже тахикардического и демонстрирует сокращение сердечных ударов меньше 60 в минуту.
Также пациенты жалуются на боль в сердце, сильную продолжительную мигрень и гипергидроз. Дистоникам свойственны головокружения, приступы тошноты и обмороки.
Дистоникам свойственны головокружения, приступы тошноты и обмороки.
И последний, аритмический синдром у больных дистонией выражается экстрасистолией, частыми беспорядочными сокращениями сердца. Также можно выделить пароксизмальную тахикардию, фибрилляцию и трепетание предсердий, но эти симптомы относятся к нечастым.
Причины
Полиэтиологический синдром начинает свое формирование из-за патологий в работе, осуществляющей контроль функции гипоталамуса и лимбической зоне мозга периферической иннервации сосудов организма.
Наблюдается заметное несоответствие адекватности процессов реагирования, такой сдвиг выражается в виде расслабления и спазмов сосудов на воздействие различных раздражителей. Из-за таких нарушений сокращается доставка к органам и тканям нужных веществ и кислорода. Главной и значимой причиной болезни медики обвиняют стресс.
Основные условия, способствующие развитию ВСД:
- приобретенные инфекции;
- остеохондрозы;
- аутоагрессия;
- гормональные изменения;
- наследственность;
- тяжелый физический труд;
- пагубные привычки и пристрастия;
- травмы головного мозга;
- нездоровые условия труда.

Согласно медицинской статистике, вегето-сосудистая дистония по кардиоваскулярному виду чаще всего диагностируется у женщин, хотя за последние годы рост заболеваемости среди мужчин набирает обороты.
Нередко такое заболевание обнаруживают у детей и подростков. Причинами вегето-сосудистой дистонии могут служить частые заболевания, в том числе респираторные, больше физические, интеллектуальные, а также эмоциональные нагрузки.
Не следует игнорировать очевидные симптомы и списывать все на переходный возраст, в этом случае необходимо быстрое реагирование родителей и профессиональная помощь специалиста.
Чаще дистонией страдают люди, ведущие либо сильно активный, либо пассивный образ жизни. Люди сильно эмоциональные, неспособные контролировать свою активность или люди асоциальные, замкнутые.
Неблагоприятные экологические условия проживания тоже играют не последнюю роль в развитии вегето-сосудистой дисфункции. Плохие условия труда, тяжелое социально-экономическое положение, конфликтная атмосфера – все это также может стать причинами заболевания.
Признаки и диагностика
Отличительным признаком ВСД кардиоваскулярного типа считается болевой кардиологический синдром. Подобный тип дистонии выражается дискомфортом и болью в районе сердца, при этом четкое местоположение неприятных ощущений отсутствует. Пациент чувствует сжимающий, жгущий или распирающий характер боли. Приступы недомогания могут возникать на фоне стресса или психологического потрясения.
На начальной стадии дистонии по кардиальному типу симптоматика может быть слабо выражена, в этом и заключается опасность болезни. При усугублении недомогания симптомы проявляются более отчетливо, давящая боль в области сердца ощущается чаще.
Ощущения пациента очень напоминают приступы стенокардии, но их невозможно купировать препаратами нитроглицерина. И даже наоборот, прием таких лекарств ухудшает состояние больного и способствует снижению артериального давления.
Замирание сердца и ощущение предынфарктного состояния вызывают большой страх у больного, что может и вовсе привести к панической атаке. В такой ситуации паниковать не стоит, необходимо обратиться к проверенному специалисту для постановки точного диагноза.
В такой ситуации паниковать не стоит, необходимо обратиться к проверенному специалисту для постановки точного диагноза.
Можно выделить ряд нехарактерных симптомов, наличие которых позволяет подтвердить диагноз:
- метеозависимость;
- непереносимость физических нагрузок;
- перепады настроения;
- тремор конечностей;
- вялость и апатия;
- плохой сон или бессонница.
Наибольшей ценностью при диагностике являются результаты опроса пациента. В обязательном порядке необходимо оценить состояние нервной системы в период покоя. Для определения патологий сердца используют метод ультразвукового исследования, проводят электроэнцефалографию. Обязателен при подозрении на дистонию общий анализ крови, а также анализ мочи.
Способы распознавания вегето-сосудистой дистонии по кардиоваскулярному типу затрагивают не только работу сердца, но и сердечно-сосудистую систему в целом. Большинство ученых в сфере медицины уверены, что данное заболевание не удастся вылечить до конца, а лишь сократить вегетативные приступы с помощью специальных методов и лекарственных средств.
Большинство ученых в сфере медицины уверены, что данное заболевание не удастся вылечить до конца, а лишь сократить вегетативные приступы с помощью специальных методов и лекарственных средств.
Принципы лечения
Купирование болезни направлено на предотвращение основных факторов риска и стрессовых ситуаций. Лечение вегето-сосудистой дистонии по кардиальному типу состоит из двух взаимозависящих направлений. Курс терапии расписывается на несколько месяцев и включает в себя лекарственные методы и немедикаментозную тактику лечения.
К основной лекарственной терапии относятся:
- успокоительные средства;
- транквилизаторы;
- антидепрессанты;
- церебропротекторы;
- бетта-адреноблокаторы.
Все эти медицинские препараты направлены на успокоение нервной системы, стабилизации артериального давления, улучшение кровоснабжения органов и тканей и нормализацию сердечного ритма.
К немедикаментозным способам лечения относятся:
- физиотерапия;
- лечебная диета и корректировка рациона питания;
- рефлексотерапия;
- иглотерапия;
- аутотренинги;
- дыхательная гимнастика;
- отдых в специализированных санаториях.
Для улучшения общего состояния организма и сведения к минимуму всех проявлений ВСД кардиального типа, понадобится положительное воздействие на вегетативную систему в целом. Возможно стоит попробовать пациенту с ВСД лечение травами, гирудотерапию, ароматерапию или другие способы общеукрепляющей медицины.
Больным дистонией важно придерживаться режима дня и вести здоровый образ жизни, необходим полноценный отдых и избежание сильных физических нагрузок. При такой болезни недопустимы самодиагностика и самолечение, все терапия должна быть согласована со специалистом.
Профилактика
Пациенту необходимо создать комфортные условия жизни. Ограничить от эмоциональных потрясений и полностью исключить стрессовые ситуации. Вегетативная дисфункция сама по себе не обходится без апатичного и тревожного состояния, постоянно плохое настроение только усугубляет течение болезни, именно поэтому так важно обращать внимание на собственное психическое здоровье.
Необходимо правильное, сбалансированное и избирательное питание. Есть больше овощей, фруктов и клетчатки. Употреблять в пищу сорта нежирного мяса, по возможности исключить свинину. Убрать из рациона жареное, копченое, соленое и острое. Следует меньше пить кофе и кофеинсодержащих напитков, а также полностью отказаться от вредных привычек.
Умеренные физические нагрузки должны присутствовать в обязательном порядке, можно заниматься гимнастикой, спортивной ходьбой или велопрогулками. Спортивные упражнения помогут укрепить иммунитет и восстановить кровоснабжение организма.
Для предупреждения появления новых припадков, вызванных ВСД кардиоваскулярного типа, возможно применение специальной дыхательной тренировки, дыхательные упражнения помогут сбросить эмоциональное напряжение и укрепить кровеносные сосуды за счет обогащения необходимым количеством кислорода.
Таким образом, для профилактики и борьбы с болезнью крайне важно пересмотреть свой стиль жизни, посещать занятия психотерапии, принимать тонизирующие средства и неукоснительно следовать всем предписаниям лечащего врача.
При первых проявлениях вегето-сосудистой дистонии по кардиальному типу важно своевременное обратиться к профессионалу и приступить к лечению, чтобы остановить прогрессирование болезни. Необходим постоянный контроль за своим самочувствием и важно помнить, что не лечение дистонии может привести к инвалидности, существенно уменьшить продолжительность жизни.
Комментарий эксперта
При возникновении болей в области сердца, затрудненного дыхания, нарушении ритма следует незамедлительно обратиться за медицинской помощью в первую очередь для исключения острого коронарного синдрома и проведения ЭКГ.
Потребуется полное обследование сердечно-сосудистой системы и консультация кардиолога для исключения органической природы заболевания.
В отличии от стенокардии такие боли чаще имеют колющий характер, не связаны с физической нагрузкой, никогда не иррадиируют в зубы и нижнюю челюсть.
Симптомы и лечение вегето-сосудистой дистонии
Постоянная слабость и головокружение многими людьми часто воспринимаются как признаки переутомления. Но причина может заключаться в вегето-сосудистой дистонии, заболевании, которое сложно диагностировать и еще сложнее вылечить.
Что это
Вегето-сосудистая дистония по гипотоническому типу развивается вследствие нарушений функций вегетативной нервной системы.
Чаще всего страдает именно отдел системы, отвечающий за приспособление организма к различным внешним раздражителям. Из-за этого происходят сбои в работе некоторых внутренних органов.
Стресс или смена погоды легко могут спровоцировать приступ.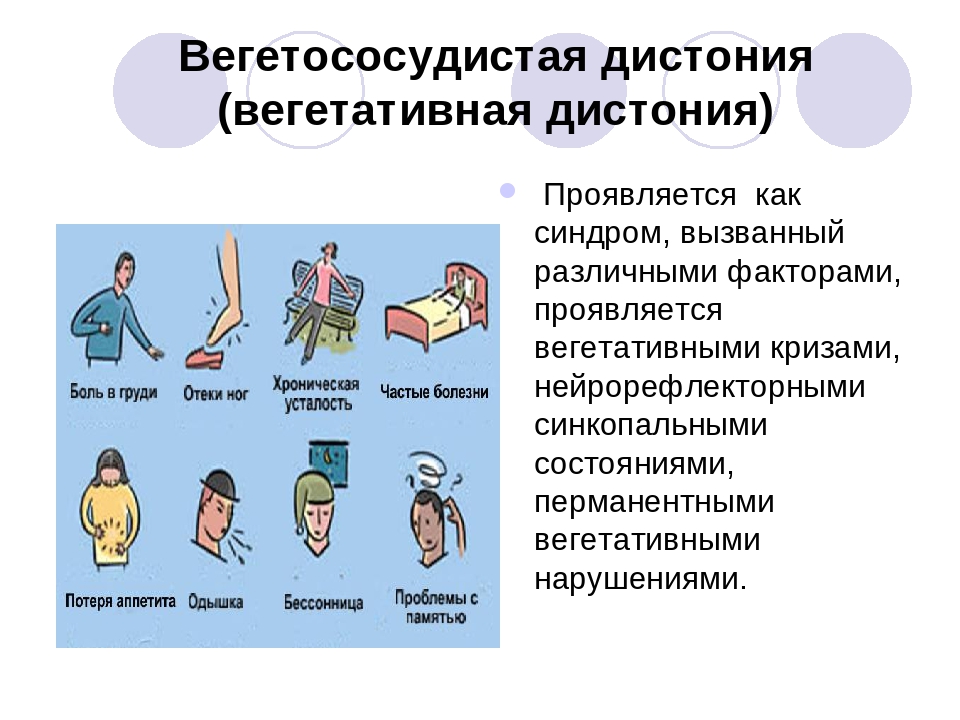 Человек при этом чувствует резкое ухудшение самочувствия, что сказывается на качестве жизни.
Человек при этом чувствует резкое ухудшение самочувствия, что сказывается на качестве жизни.
Причины
Факторов, которые легко могут спровоцировать вегето-сосудистую дистонию по гипотоническому типу, очень много. Специалисты до сих пор до конца не выяснили, почему ВСД появляется у абсолютно здоровых людей. Вероятнее всего, недуг провоцируют:
- Наследственность. Считается, что существует генетическая предрасположенность к заболеванию. В этом случае дистония нередко проявляется еще в раннем детстве.
- Хронические заболевания. ВСД – это не болезнь сердечно-сосудистой системы, но функциональные нарушения некоторых внутренних органов (в том числе и сердца) могут спровоцировать сбои вегетативной нервной системы.
- Системные заболевания нервной системы.
- Гормональная перестройка организма (половое созревание, беременность).
- Постоянное переутомление, депрессии и хронические стрессы.
Но чаще всего ВСД провоцируют неврозы. И проявляется она при этом в виде плохого самочувствия и простуды. Недуг развивается следующим образом:
И проявляется она при этом в виде плохого самочувствия и простуды. Недуг развивается следующим образом:
- Больной переживает сильное эмоциональное напряжение.
- Психика просто «прячет» проблему на время.
- При любом, даже небольшом, нервном напряжении головной мозг начинает воздействовать на некоторые внутренние органы.
Невропатологи считают, что ВСД таким образом появляется у людей, которые не только слишком часто переживают различные стрессы, но и не умеют с ними справляться. Замкнутость человека и нежелание делиться своими негативными эмоциями с близкими людьми часто приводит к таким последствиям. Особенно, если он при этом имеет вредные привычки.
Симптомы
Признаков сосудистой дистонии по гипотоническому типу немало, но самый главный признак – это пониженное давление. Специалисты делят остальные симптомы на основные и дополнительные. К основным относятся:
- Гипервентиляционный синдром. У пациента появляются проблемы с дыханием, одышка и спазм гортани.
 Многие сразу связывают это с сердечно-сосудистыми заболеваниями, хотя диагностика редко подтверждает эту гипотезу.
Многие сразу связывают это с сердечно-сосудистыми заболеваниями, хотя диагностика редко подтверждает эту гипотезу. - Нарушение потоотделения. Повышенная потливость нередко проявляется даже в те моменты, когда для этого нет причин. Это признак нарушения работы вегетативной нервной системы.
- Сердечно-сосудистый синдром. Так называемые проблемы с сердцем при ВСД очень распространены. При этом наблюдаются боли в груди, нарушение сердцебиения и резкие изменения АД. Но, как показывает практика, к серьезным нарушениям сердечно-сосудистой системы эти симптомы не относятся.
- Цисталгия. Это учащенное мочеиспускание, которое никак не связано с употреблением большого количества воды или проблемами с почками.
- Синдром раздраженной кишки. Вегето-сосудистая дистония – недуг коварный, поэтому легко может влиять на работу ЖКТ. Больной ощущает потерю аппетита, тошноту, боли в области живота и т. д. Также часто появляются проблемы с дефекацией.
- Паническая атака. Во время такого приступа человек ощущает сильный испуг, напряжение, тревогу.
 Возникает страх смерти и человеку кажется, что вот-вот остановится сердце. Обычная длительность приступа – 10 минут.
Возникает страх смерти и человеку кажется, что вот-вот остановится сердце. Обычная длительность приступа – 10 минут.
Помимо этих симптомов больной может ощущать:
- нарушение сна;
- слабость;
- понижение температуры;
- метеозависимость;
- частые головные боли;
- головокружение вплоть до обморока.
Диагностика
Обнаружить вегето-сосудистую дистонию не так просто. Симптомы слишком разнообразны, поэтому врачу необходимо исключить большинство заболеваний. Чаще всего пациенты, обнаружив у себя симптомы ВСД, обращаются к кардиологу.
Но лечить заболевание должен невропатолог, так как недуг связан с нервной системой. Иногда для успешной диагностики или лечения требуется посещение психотерапевта. Этот специалист поможет выявить психосоматические причины появления дистонии.
Также важно посетить других узконаправленных специалистов.
Лечение и профилактика
Лечение вегето-сосудистой дистонии обязательно должно быть комплексным, иначе сложно будет добиться необходимого эффекта. Способы, которые используют для лечения данного недуга, можно разделить на немедикаментозные и медикаментозные. Прием лекарств при ВСД не всегда желателен, поэтому в качестве лечения и профилактики следует применять следующие методы:
Способы, которые используют для лечения данного недуга, можно разделить на немедикаментозные и медикаментозные. Прием лекарств при ВСД не всегда желателен, поэтому в качестве лечения и профилактики следует применять следующие методы:
- Соблюдение диеты. Это не совсем диета, скорее правильное питание. Еда должна содержать как можно больше различных витаминов и микроэлементов. А вот про вредную пищу стоит забыть.
- Физические нагрузки. ВСД очень сильно ослабляет сосуды, поэтому их нужно укреплять с помощью спорта. Но нагрузки должны быть умеренными, особенно первое время. Необязательно, чтобы это был какой-то определенный вид спорта. Достаточно поездок на велосипеде или обычных прогулок, главное, чтобы они были систематическими.
- Массаж. Он является неотъемлемой частью лечения, особенно, если вегето-сосудистая дистония сопровождается остеохондрозом.
- Режим сна. Спать нужно не менее 8 часов, а ложиться и вставать необходимо в одно время.
- Отказ от вредных привычек.
 Естественно, что ни алкоголь, ни курение не разрешены при ВСД. Особенно курение, так как никотин сужает сосуды, которые и так ослаблены.
Естественно, что ни алкоголь, ни курение не разрешены при ВСД. Особенно курение, так как никотин сужает сосуды, которые и так ослаблены.
При вегето-сосудистой дистонии следует принимать следующие препараты:
- Антидепрессанты. Например, Венлафаксин, который стабилизирует эмоциональное состояние больного и расслабляет нервную систему.
- Гормональные препараты. Если врач обнаружил какие-то сбои гормональной системы.
- Транквилизаторы. Их прописывают редко, но при серьезных нарушениях сна они незаменимы.
- Неотропные препараты. Необходимы при плохом кровоснабжении мозга.
- Успокоительные средства. Это препараты на основе лекарственных трав, например, на пустырнике, перечной мяте и т. д.
Самостоятельно лечить ВСД не рекомендуется, так как это может ухудшить самочувствие. Это касается и лечения народными средствами.
Последствия
Несмотря на то, что вегето-сосудистая дистония является неприятным заболеванием, но не опасным, отсутствие лечения может привести к серьезным осложнениям. Ими являются:
Ими являются:
- заболевания сердца, в том числе инфаркт или ишемия;
- гастрит;
- судороги;
- недержание мочи;
- развитие различных фобий.
Это лишь часть последствий, которые могут развиться в результате прогрессирования заболевания. Большинство осложнений появляются индивидуально, поэтому предугадать, какие проблемы со здоровьем могут проявиться, сложно.
Диагноз ВСД доказывает, что большинство болезней появляются из-за нервов. Важно понимать, что от вегето-сосудистой дистонии нет волшебной таблетки, поэтому придется использовать все способы лечения. Помочь в этом может здоровый образ жизни и умение расслабляться.
7 типов вегето-сосудистой дистонии: отличия, симптомы, диагностика
В зависимости от того, каким образом сердечно-сосудистая система реагирует на расстройство вегетативного отдела нервной системы, условно выделяют 4 типа ВСД: гипертонический, гипотонический, кардиальный и смешанный. Более подробное изучение признаков вегето-сосудистой дистонии позволило выделить еще 3 типа расстройства: ваготония, Всд по церебральному типу и соматоформная дисфункция.
Данная типология является устаревшей, тем не менее, она позволяет классифицировать все симптомы ВСД. Проблема постановки диагноза вегетативной дисфункции стоит остро, и пациенты нередко становятся жертвами незнания или невнимания врачей. Давайте разберемся, какие симптомы могут говорить о наличии той или иной формы вегетативной дисфункции.
Всд по гипертоническому типу
Первый тип ВСД проявляет себя повышенным артериальным давлением (гипертонией), тяжестью в области затылка, темными пятнами перед глазами, общей слабостью и тошнотой.
Человека может беспокоить повышенный эмоциональный фон, и даже могут возникнуть панические атаки.
В отличие от гипертонии, как отдельного заболевания, высокое артериальное давление при ВСД не имеет связи с болезнью сосудов, быстро проходит, но беспокоит достаточно часто.
Всд по гипотоническому типу
Гипотонический тип ВСД, наоборот, характеризуется низким артериальным давлением (гипотонией), упадком сил, мышечной слабостью, головной болью. Человек становится раздражительным, апатичным, плаксивым.
Человек становится раздражительным, апатичным, плаксивым.
Возможны обморочные состояния. Симптомы обусловлены повышенным тонусом парасимпатического отдела ВНС, поэтому при диагностике кардиоритмография покажет чрезмерное возбуждение именно этого отдела нервной системы.
Всд по кардиальному типу
При кардиологической (как и при гипертонической) форме вегетативной дисфункции, диагностика скорее всего покажет явную симпатикотонию, то есть функциональное напряжение работы симпатического отдела ВНС.
Отличительная черта Всд по кардиальному типу – боли в области сердца (колющие, давящие или жгучие ощущения в области грудной клетки). Признаки могут напоминать симптомы приступа стенокардии или инфаркта миокарда.
Но при обследовании сердечных патологий не выявляется.
Для кардиального типа реакции на вегето-сосудистое расстройство характерны: тахикардия, аритмия сердца, ложные боли в области сердца, а также дыхательная аритмия и приступы удушья.
Важно понимать, что при ВСД боль в области сердца не является предвестником сердечного приступа и никак не влияет на сердечно-сосудистую систему, что подтвердит эхокардиограмма пациента.
В качестве диагностики этого типа ВСД очень эффективна кардиоритмография.
Всд по смешанному типу
В зависимости от того, каким образом сердечно-сосудистая система реагирует на расстройство вегетативного отдела нервной системы, условно выделяют 3 типа ВСД, описанные выше. Но, как правило, вегетососудистая дистония включает в себя симптомы сразу нескольких типов.
Для смешанного типа характерно сочетание вышеперечисленных симптомов.
«Скачет» артериальное давление, человек чувствует себя то подавленным, то раздраженным, испытывает то слабость, то чрезмерное эмоциональное перевозбуждение, резко меняется настроение.
При смешенном типе ВСД может проявить себя весь спектр симптомов: аритмия сердца и дыхания, панические атаки, боли с расплывчатой локализацией. Этот тип вегетативного расстройства встречается наиболее часто.
Всд по ваготоническому типу
Ваготония характеризуется большим разнообразием симптомов, что может вызвать подозрение на серьезные заболевания сердца, эндокринной или дыхательной системы, болезни желудочно-кишечного тракта или даже психики. Тщательное обследование не выявляет никаких патологий в органах и системах организма.
Тщательное обследование не выявляет никаких патологий в органах и системах организма.
И в качестве «диагноза исключения» пациенту ставят диагноз «Всд по ваготоническому типу». Действительно, разнообразные симптомы, которые не укладываются в единый патологический процесс, вызваны ваготонией – гипертонусом блуждающего нерва («вагуса»).
Блуждающий нерв регулирует деятельность органов, желез и сосудов, а повышение его тонуса вызывает спазм гладкой мускулатуры по всем структурам организма.
При данном типе ВСД преобладает активность парасимпатического отдела нервной системы (над симпатической), что подтвердит диагностика КРГ.
Человек становится апатичным, неуверенным в себе, подозрительным, страдает ипохондрией, подозревая у себя наличие самого страшного и, может быть, еще неизвестного заболевания.
Нередко ухудшается память на конкретные вещи: цифры, даты, подробности, — снижается умственная активность.
Физические симптомы – это брадикардия, гипотония, вестибулярные нарушения (головокружения и обмороки), быстрая утомляемость, одышка, бледная кожа, холодные конечности, нелокализованные боли в животе и груди. Несмотря на разбитое состояние, человек испытывает трудности с засыпанием и плохо спит в течение ночи.
Несмотря на разбитое состояние, человек испытывает трудности с засыпанием и плохо спит в течение ночи.
В запущенных случаях у пациентов возникают панические атаки, депрессии и суицидальные наклонности. Симптомы могут проявляться в комплексе, а могут носить локализованную форму — когда жалобы ограничены одной из систем органов. Болезнь может протекать хронически или проявляться в виде вспышек, вегетативных кризов, когда состояние резко ухудшается.
У детей-ваготоников патология также проявляется обилием аллергических реакций.
Всд по церебральному типу
При вегето-сосудистой дистонии по церебральному типу нарушается тонус сосудов головного мозга. Сосуды спазмируются, что приводит к нарушению кровоснабжения и питания головного мозга. Клеткам не хватает кислорода, и отток крови ухудшается.
Первостепенные симптомы – это головные боли, головокружения, ухудшение зрения, шум и стук в ушах, тошнота.
Проявляться могут и другие симптомы ВСД: боли в области сердца, тахикардия, неустойчивость работы сосудов (приступы жара, потливости, бледность кожи), затрудненное дыхание, одышка и ряд других симптомов.
На данных кардиоритмографии при Всд по церебральному типу будет выражена гиперактивностью волн от вегетативных центров головного мозга и, возможно, симпатических волн.
Соматоформная дисфункция
При соматоформной дисфункции человек, как правило, жалуется на конкретный орган или группу органов, которые регулирует вегетативная нервная система. Это могут быть жалобы на сердечно-сосудистую, желудочно-кишечную, дыхательную или мочеполовую системы.
Пациент связывает свое состояние с физическим расстройством, однако по результатам обследования врач не находит причин такового. Истинной причиной недомогания является нарушение работы вегетативных нервных центров.
Помимо субъективных локализованных болей, тяжести, жжения или напряжения, среди жалоб пациента можно легко выявить специфические симптомы ВСД.
Многообразие симптомов вегетативной дисфункции, усложняет для врача задачу докопаться до первопричины болезни. Поэтому помимо сбора анамнеза, важно провести инструментальные исследования работы вегетативной нервной системы. Узнайте подробнее о диагностике вегетативных расстройств.
Узнайте подробнее о диагностике вегетативных расстройств.
Нейроциркуляторная дистония (вегето-сосудистая дистония) лечение в Киеве
Что делать, если беспокоит вегетососудистая дистония?
- Установить причину ВСД (установить диагноз).
- Возможные причины вегетососудистой дистонии читать ниже.
- Причину вегетососудистой дистонии установит доктор-невролог при помощи клинического и аппаратного обследования. Он же проведет лечение. Тактика лечения каждого вида вегетососудистой дистонии подбирается в зависимости от диагностированной причины.
- Научить пациента контролировать вегетососудистую дистонию. Сделать так, чтобы вегетососудистая дистония не беспокоила впредь.
Кто в клинике «Меддиагностика» диагностирует и лечит вегетативно-сосудистую дистонию:
Гонгальский Владимир ВладимировичДоктор медицинских наук, ортопед-травматолог, невролог, вертеброневролог
Костьев Игорь КимовичМедицинский директор, врач-невролог
Максимов Григорий АлександровичПомощник директора
Волков Михаил ВикторовичВрач-невролог
Мазур Олег ВасильевичВрач-невролог
Наше оборудование для диагностики
Диагностика и лечение в Центе «Меддиагностика» проводятся в одном здании.
Мы лечим неврологические заболевания и патологию опорно-двигательного аппарата (боли в суставах, позвоночнике и др.) с 1978 года — с момента создания нами на базе неврологического отделения Центральной городской клинической больницы г. Киева первой в СССР клиники вертеброневрологии (вертебрологии).
Нейроциркуляторная дистония (вегето-сосудистая дистония)
Нейроциркуляторная дистония (астения) — нарушение нейроэндокринной регуляции сердечно-сосудистой деятельности. Это функциональное расстройство сердечно-сосудистой системы.
Различают следующие виды НЦД:- по кардиальному типу;
- по гипотоническому типу;
- по гипертоническому типу.
При НЦД происходит расстройство вегетативной нервной системы с преобладанием симпатической или парасимпатической ветви. Это проявляется в тахикардии или брадикардии, других нарушениях ритма сердца, колебании тонуса сосудов (снижение или повышение АД), иногда с развитием сосудистых кризов, а также — головной болью, головокружением, мельканием мушек перед глазами, обмороками, ощущением пульсации в голове, шумом в ушах. Близка к этим симптомам плохая переносимость высоты, качелей, городского и водного транспорта, метро.
Близка к этим симптомам плохая переносимость высоты, качелей, городского и водного транспорта, метро.
При НЦД бывают жалобы на боли в области сердца ноющего, давящего характера, которые возникают после эмоциональной нагрузки, в конце «тяжелого» дня и длятся по несколько часов. Часто эти боли сопровождаются страхом смерти. Облегчает состояние прием корвалола или валидола.
Дыхательные расстройства очень ярко и часто проявляются при НЦД. Они характеризуются учащенным поверхностным дыханием при физических нагрузках и волнении, чувством затрудненного вдоха, неудовлетворенность вдохом. Пациенты ощущают потребность выйти на свежий воздух или открыть окно.
Астенический синдром наблюдается почти у всех больных НЦД. Он проявляется в виде физической слабости, усталости с самого утра или постепенно усиливающейся к вечеру.
НЦД у каждого пациента имеет свою причину, которую при детальном обследовании может выявить врач кардиолог или невролог. Это может быть обострение хронических инфекций, закрытая травма головного мозга, гормональная перестройка организма (в период полового созревания, беременности или климакса), длительное психоэмоциональнное перенапряжение, психическая травма др.
При постановке диагноза НЦД важно исключить органические заболевания сердца (стенокардию напряжения, миокардит, артериальную гипертензию, пороки сердца), центральной нервной системы (нейроинфекции, опухоли, последствия черепно-мозговой травмы), эндокринной системы (тиреотоксикоз) и некоторые другие.
Поэтому для уточнения диагноза и выяснения причины развития НЦД необходимо провести некоторые исследования – МРТ, реконструкцию сосудов головы, эхокардиографию, нагрузочное тестирование и некоторые другие. Обязательным является электрокардиографическое исследование. Комплекс исследований в каждом конкретном случае определяется индивидуально, в зависимости от жалоб пациента. Лечение Нефроциркуляторной дистонии (вегетососудистой дистонии — старое название НЦД) .
Читайте также по теме:
«Эффективным лечение может быть только при верном диагнозе». Или применительно к конкретному заболеванию: «Диагностика и лечение нейроциркуляторной дистонии проводится в Центре «Меддиагностика».
Вегето-сосудистая дистония | ГЕРОФАРМ
При соматоформной дисфункции вегетативной нервной системы тактикой выбора является немедикаментозное лечение. Однако курсовой прием препаратов, улучшающих метаболизм и кровоснабжение головного мозга, а также поливитаминов до 4 раз в год также способствует улучшению самочувствия.
Пациенты должны четко соблюдать режим дня с обязательным полноценным отдыхом. Продолжительность сна не должна быть менее 8-9 часов, но, в тоже время, не рекомендуется длительный сон. Помещение, в котором пациент отдыхает должно быть хорошо проветрено, необходимо регулярно проводить влажную уборку. Место отдыха также должно быть комфортным и удобным, по возможности стоит отдать предпочтение ортопедическим матрасу и подушке.
Периоды труда и отдыха нужно равномерно распределить. Необходимо чередовать занятия умственным и физическим трудом, сократить время пребывания перед компьютером, а при отсутствии такой возможности делать перерыв каждые 1-1,5 часа.
Следует также достаточно времени проводить на свежем воздухе. Немаловажным является и адекватная физическая нагрузка, которая будет оптимальна для каждого конкретного пациента в зависимости от типа и характера заболевания. Полезным было бы сочетание физических упражнений на открытом воздухе с плаванием, в зимний период времени можно отдать предпочтение катанию на лыжах, коньках. Важно помнить, что физическая нагрузка не должна перегружать сердечно-сосудистую систему.
При склонности к тревогам и страхам, а также при низком фоне настроения полезными могут быть консультации психотерапевта, который научит правильному дыханию, а также методикам расслабления и успокоения. Очень полезно иметь хобби, которое также будет отвлекать от нежелательных мыслей и переживаний.
Значимым аспектом является соблюдение диеты с включением в рацион продуктов, богатых калием и магнием. К таким продуктам относятся крупяные каши (гречневая и овсяная), бобовые культуры, картофель, морковь, баклажаны, орехи, сухофрукты, зелень. При гипертоническом типе СДВНС из рациона стоит исключить соленую и острую пищу, крепкий чай, кофе. При гипотоническом типе заболевания в ежедневный рацион следует добавить продукты, повышающие тонус сосудов, например, зеленый чай, натуральный кофе, не злоупотребляя последним.
При гипертоническом типе СДВНС из рациона стоит исключить соленую и острую пищу, крепкий чай, кофе. При гипотоническом типе заболевания в ежедневный рацион следует добавить продукты, повышающие тонус сосудов, например, зеленый чай, натуральный кофе, не злоупотребляя последним.
Положительное влияние оказывают курсовое назначение физиотерапевтических процедур, к которым, в том числе относятся и водные процедуры. Пациентам с СДВНС показаны контрастные ванны, душ, плавание. Пациентам с нарушениями сна, тревожностью показаны массаж и рефлексотерапия, которые способствуют расслаблению.
Также полезным для самочувствия является смена обстановки, для этого пациентам следует периодически покидать пределы города.
О.В. Быкова
Д.м.н., главный научный сотрудник Научно-практического центра детской психоневрологии
Департамента Здравоохранения г. Москвы
Вегетососудистая дистония | Первая Медицинская Клиника
В медицине выделяют несколько типов ВСД. Признаки вегетососудистой дистонии зависят от типа болезни.
Признаки вегетососудистой дистонии зависят от типа болезни.
Обострение ВСД
Для всех видов ВСД характерны острые внезапные приступы — вегетативные кризы.
Обострение при вегетосусодистой дистонии гипертонического типа вызывает у человека внезапное возбуждение. У него учащается сердцебиение, повышается артериальное давление, холодеют ноги, возникает озноб.
При ВСД по гипотоническому типу во время приступа появляется слабость, одышка, тошнота, потливость. У человека замирает сердце и понижается артериальное давление.
При обострении ВСД по кардиальному типу появляется резкая, колющая боль в сердце, учащается сердцебиение, появляется одышка.
При вегетососудистой дистонии смешанного типа проявляются симптомы разных типов болезни.
Вегетососудистая дистония возникает из-за болезней нервной центральной системы, инфекционных и простудных заболеваний. Иммунная система в период болезни формирует механизм защиты от инфекции. После победы над болезнью этот механизм ошибочно реагирует на сильные переутомления организма, вызывая симптомы вегетососудистой дистонии.
Болезнь могут спровоцировать стресс и плохое питание. Эти факторы расшатывают нервную систему и нарушают механизмы её адаптации. В результате организм меньше сопротивляется инфекционным заболеваниям.
К вегетососудистой дистонии приводят малоподвижный образ жизни, «сидячая» работа. Недостаток физической активности ведёт к появлению лишнего веса и заболеваниям опорно-двигательной и сердечно-сосудистой систем.
Дистония сосудов головного мозга появляется из-за психологических расстройств: затяжной депрессии, синдрома дефицита внимания, повышенной раздражительности и возбудимости. Эти факторы ведут к стрессу, вслед за которым проявляются симптомы ВСД.
Другие причины ВСД:
- Эмоциональная, умственная или физическая перенагрузка.
- Гормональные сбои. Чаще встречаются у женщин, беременных и подростков, связаны с гормональной перестройкой организма.
- Резкая смена привычных условий: например, переезд в другой часовой или климатический пояс.
- Болезни эндокринной системы: сахарный диабет, гипотериоз.

- Патологии позвоночника: шейный остеохондроз, подвывих первого шейного позвонка.
- Интоксикация, аллергия, чрезмерное употребление алкоголя.
- Курение. При длительном курении работа нервной системы нарушается. Вегетососудистая дистония может развиться и после того, как человек бросил курить.
- Хронические заболевания: язвенная болезнь желудка, бронхиальная астма, панкреатит, колит.
- Наследственная предрасположенность.
Чем грозит вегетососудистая дистония
Вегето-сосудистая дистония обычно не вызывает серьёзных осложнений и не наносит существенного ущерба здоровью. Однако её симптомы мешают человеку учиться и работать, вызывают постоянную усталость и тревожность. Вегетососудистая дистония может вызывать частые затяжные боли, учащённый пульс и скачки артериального давления, метеозависимость, нарушения в работе кишечника и других внутренних органов.
Из-за вегетососудистой дистонии внутренние органы и ткани ощущают недостаток кислорода.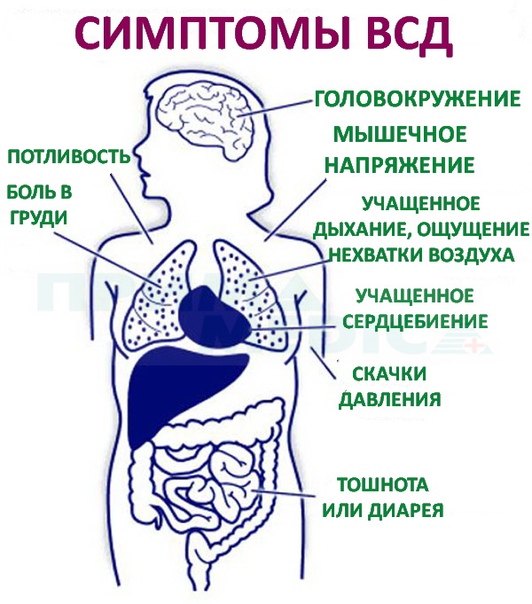 По вине ВСД хроническое заболевание может проходить в более тяжелой форме. Если не лечить болезнь, в запущенных случаях вегето-сосудистая дистония приводит к ишемической болезни и гипертонии, а впоследствии к инфаркту и инсульту.
По вине ВСД хроническое заболевание может проходить в более тяжелой форме. Если не лечить болезнь, в запущенных случаях вегето-сосудистая дистония приводит к ишемической болезни и гипертонии, а впоследствии к инфаркту и инсульту.
Если вас регулярно беспокоят скачки пульса и кровяного давления, боли в груди и животе на почве сильных переживаний и стресса, обратитесь к специалисту.
Вегето-сосудистая дистония (ВСД, Нейроциркуляторная дистония)
Используют антидепрессанты и транквилизаторы.
Медикаментозные назначения индивидуальны – симптоматичны. Насколько многофункциональна вегетативная нервная система, насколько разнообразна клиническая картина дистонии, настолько вариабельна назначенная лечебная комбинация. Назначает все медикаменты и указывает дозировку врач.
При повышении артериального давления – гипотензивные препараты, при тахикардии – β блокаторы, при гипотонии – кофеин, жень-шень с витаминами группы В.
При венозной недостаточности – вазокет, веноплант, детралекс. Эти препараты принимают при тяжести в голове, пульсирующей, распирающей головной боли, усиливающейся после сна и в жаркое время года (на доплерографическом исследовании при этом – подтверждается венозная недостаточность), принимают длительно от 1 до 2 месяцев, чаще вечером по 1 таблетке.
Эти препараты принимают при тяжести в голове, пульсирующей, распирающей головной боли, усиливающейся после сна и в жаркое время года (на доплерографическом исследовании при этом – подтверждается венозная недостаточность), принимают длительно от 1 до 2 месяцев, чаще вечером по 1 таблетке.
При головокружении и повышении артериального давления можно принимать кавинтон, кавинтон-ретард, оксибрал, винпоцетин, сермион, ницериум. При пониженном давлении и головокружении – препараты гинко-билоба – мемоплант, гинкофар.
При шуме в голове добавляют бетасерк – взрослым по 16мг 3 раза в день или 24мг 2 раза в день длительно – от1 до 2 месяцев. При остро возникшем головокружении можно таблетку положить под язык для быстрого действия.
Противотревожным действием обладают транквилизаторы – афобазол, например. Можно принимать в течение месяца по 1 таблетке 3 раза в день.
Антидепрессанты назначает врач – следует знать, что минимальный прием таких препаратов 6 месяцев и эффект наступает в среднем на 10-14 день. Антидепрессивным эффектом обладает оранжевый цвет – используйте его. Апельсин, апельсиновый сок, яркий зонтик…
Антидепрессивным эффектом обладает оранжевый цвет – используйте его. Апельсин, апельсиновый сок, яркий зонтик…
Улыбка, целенаправленное растягивание губ в улыбку способствует активации участков мозга, связанных с формированием положительных эмоций. Улыбайтесь чаще – это повышает жизненный тонус.
При астеническом синдроме, церебростении, назначают нейропротекторы, антиоксиданты, препараты, улучшающие кровообращение и микроциркуляцию — ноотропил, пирацетам, фенотропил, милдронат, кавинтон, сермион, глицин, трентал. Ноотропил (пирацетам, луцетам) принимают по 1200 два раза в день – утром и в обед, минимум в течение месяца. Фенотропил 1 таблетку в сутки. Глицин нужно рассасывать по 2 таблетки трижд в день 1-2 месяца.
При лечении вегето сосудистой дистонии возможно использовать травы для седативного (успокающего), антидепрессивного влияния на нервную систему (нормализации настроения, снятия тревожности, психического перенапряжения):
- Мелисса – седативное средство со спазмолитическим и анксиолитическим, антидепрессивным эффектом.
 «Усладой сердца» назвал мелиссу Авицена, делающей сердце счастливым, укрепляющей дух и прогоняющей темные мысли. Используют в виде лекарственных чаев, отваров, настоев.
«Усладой сердца» назвал мелиссу Авицена, делающей сердце счастливым, укрепляющей дух и прогоняющей темные мысли. Используют в виде лекарственных чаев, отваров, настоев. - Зверобой – антидепрессивное действие – снижает тревожность, беспокойство, нормализует сон. Используется в комбинированных таблетках – Ново-Пассит, выпускается в таблетках – деприм.
- Хмель – седативное действие, болеутоляющее действие.
- Боярышник – нормализует сердцебиение, снижает артериальное давление, обладает успокаивающим действием.
- Мята – спазмолитическое, снотворное, успокоительное, желчегонное средство, снижает тошноту.
- Валериана – седативный эффект, нормализует сон, снимает психоэмоциональное напряжение.
- Используют комбинированные препараты – дормиплант, ново-пассит, седасен, седавит.
При ВСД по гипертоническому типу применять можно седативные травы и боярышник, сушеницу болотную, раунатин, шиповник. Можно принимать настой боярышника по ¼ стакана 4 раза в день до еды ( 1 столовая ложка цветков боярышника на 1 стакан горячей воды, настаивать 2 часа). Нужно снизить количество употребляемой соли, кофеина, алкоголя, жиров. Диету нужно разнообразить витаминами — овощами и фруктами, гранат, яблоки, грейпфрут, чеснок, шоколад. Полезны легкие физические упражнения и прогулки на свежем воздухе, морские процедуры, рефлексотерапия.
Нужно снизить количество употребляемой соли, кофеина, алкоголя, жиров. Диету нужно разнообразить витаминами — овощами и фруктами, гранат, яблоки, грейпфрут, чеснок, шоколад. Полезны легкие физические упражнения и прогулки на свежем воздухе, морские процедуры, рефлексотерапия.
При ВСД по гипотоническому типу можно использовать жень-шень, элеутерококк, китайский лимонник, которые повышают работоспособность и артериальное давление – обладают тонизирующими и адаптогенными свойствами. При повышенной возбудимости, бессоннице их применять нельзя. Настойку жень-шеня принимают утром натощак по 1 чайной ложке в течение месяца. Рекомендуются кислородные, жемчужные, ароматические ванны, циркулярный, веерный тонизирующий душ, лечебная физкультура, спортивные занятия, рефлексотерапия.
Все медикаментозные и лечебные мероприятия назначает и контролирует врач.
Врач невролог Кобзева С.В.
Лечение ВСД в Екатеринбурге – клиника Герасимова
Вегето-сосудистая дистония — заболевание, все чаще проявляющее свои симптомы в связи с экологией и ускоренным, стрессовым ритмом жизни. Ее признаки встречаются у 25% детей и 70% взрослых. Типы вегето-сосудистой дистонии включают ВСД гипотонического типа, гипертонического типа, кардиального типа и вегето-сосудистую дистонию смешанного типа. Для всех типов заболевания характерно нарушение работы вегетативной нервной системы, когда симпатическая и парасимпатическая системы находятся в состоянии дисбаланса.
Ее признаки встречаются у 25% детей и 70% взрослых. Типы вегето-сосудистой дистонии включают ВСД гипотонического типа, гипертонического типа, кардиального типа и вегето-сосудистую дистонию смешанного типа. Для всех типов заболевания характерно нарушение работы вегетативной нервной системы, когда симпатическая и парасимпатическая системы находятся в состоянии дисбаланса.
Лечение вегето-сосудистой дистонии
Лечение ВСД в зависимости от имеющихся симптомов может ограничиться корректировкой образа жизни или приемом медикаментов. Если течению заболевания сопутствует боль или обычные препараты неэффективны, необходимо пройти обследование, чтобы установить точный диагноз по типу вегето-сосудистой дистонии. В результате обследования может быть назначено медикаментозное и физиотерапевтическое лечение.
Одним из наиболее эффективных методов лечения ВСД является внутритканевая электростимуляция (ВТЭС), применяемая в Центре лечения боли «Клиника Герасимова» в Екатеринбурге и во многих медицинских учреждениях страны. Внутритканевая электростимуляция воздействует непосредственно на вегетативную нервную систему, восстанавливая баланс парасимпатической и симпатической систем. Тонкие иглы-электроды подводятся к соответствующим участкам позвоночника, и биоток восстанавливает проводимость нервных волокон, тонус сосудов, кровообращение, микроциркуляцию крови.
Внутритканевая электростимуляция воздействует непосредственно на вегетативную нервную систему, восстанавливая баланс парасимпатической и симпатической систем. Тонкие иглы-электроды подводятся к соответствующим участкам позвоночника, и биоток восстанавливает проводимость нервных волокон, тонус сосудов, кровообращение, микроциркуляцию крови.
Эффективность ВТЭС
Высокая эффективность метода внутритканевой трансцеребральной электростимуляции доказана научно и на обширной практике. ВТЭС не вызывает осложнений и отрицательных реакций, может применяться в постинсультных состояниях.
Эффект нормализации АД наступает часто уже после первой процедуры. Дополнительно устраняется головная боль, метеозависимость, улучшается сон, восстанавливается память, у детей резко активизируется концентрация внимания, что существенно помогает «отстающим» школьникам и в подготовке к экзамену. Курс состоит из 3-5 процедур.
| Цены на проведение ВТЭС | ||
| Внутритканевая электростимуляция (ВТЭС) по методике профессора Герасимова (проводит врач-физиотерапевт) | от 800 руб.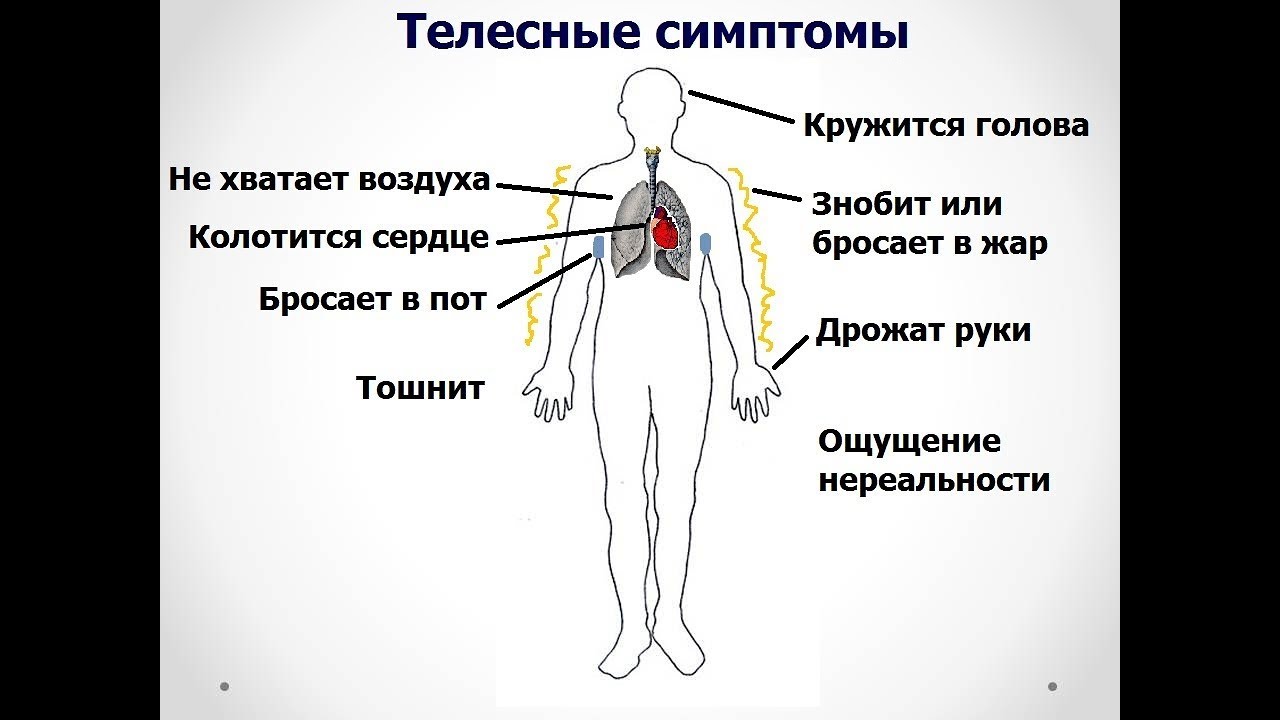 | |
Для лечения ВСД эффективны следующие процедуры:
Также, вы можете ознакомиться с ценами на другие оздоровительные процедуры — смотрите полный прайс клиники.
Запишитесь на консультацию и лечение в любой из филиалов, заполнив форму на сайте или по тел.: (343)262-89-35
Кардионевроз симптомы и лечение, ВСД по кардиальному типу
Сердце — один из самых главных органов в организме человека. Его работа регулируется вегетативной нервной системой, которая состоит из симпатического и парасимпатического отделов. В случае дисбаланса работы этих составляющих возникают функциональные заболевания сердца. Чтобы понять, что такое кардионевроз, следует разобраться в патогенетическом механизме его признаков.
Вегето-сосудистая дистония по кардиальному или кардиоваскулярному типу проявляется симптомами, которые не несут под собой органические повреждения сердечной мышцы. Иными словами, у человека не обнаруживаются дефекты, инфаркты и нарушение проводимости, тем не менее, симптомы заболевания нарушают самочувствие и создают трудности при выполнении ежедневных задач.
Причины заболевания
Кардиальный синдром может развиваться по множеству причин. Совокупность отдельных факторов сообща вызывает функциональные изменения в работе сердца и характерные проявления.
Кардионевроз со своими симптомами и лечением представляет особенную психогенную группу соматоформных расстройств, которые имитируют другие болезни. В данном случае — сердечно-сосудистые.
Пусковые факторы заболевания могут отличаться в зависимости от типа личности. Чувствительные люди могут реагировать даже на незначительные смены обстоятельств, ссоры и прочие конфликты. Для более стойких нужен фактор гораздо мощнее.
Сердечная и сосудистая дистония по кардиальному типу может развиться сразу же после:
- ссоры в семье;
- конфликта на работе;
- смерти близкого человека;
- переживаний во время сдачи экзаменов;
- расстройств половой сферы жизни.
Естественно, далеко не у каждого человека кардиальный синдром будет себя проявлять после этих ситуаций.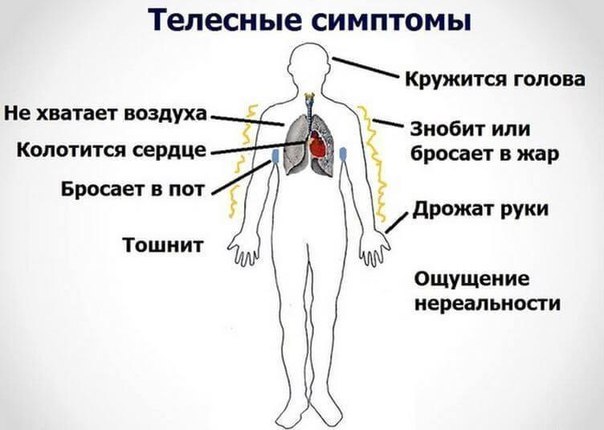
Существуют ещё и предрасполагающие факторы, которые представляют собой благоприятный фон для развития кардионевроза:
- периоды перестройки организма и гормонального дисбаланса;
- длительный хронический стресс;
- хронические заболевания;
- хроническая усталость;
- эмоциональное и физическое истощение;
- вредные привычки;
- хроническая интоксикация;
- усиленные физические нагрузки;
- нерациональное питание, нехватка полезных веществ в пище.
Симптомы кардионевроза
Признаки кардионевроза наблюдаются у многих людей. Статистика сердечно-сосудистой дистонии показывает стремительный рост количества заболевших и симптомов ВСД среди обратившихся за помощью пациентов. Практически половина всей популяции хотя бы раз чувствовали дискомфорт или боль в области сердца, который не связан с органическим повреждением.
Кардиальный синдром проявляется в виде небольших приступов, частота которых может колебаться в зависимости от типа личности человека. У некоторых такие атаки случаются несколько раз в день, а у других несколько раз в год. Это обусловлено индивидуальными особенностями вегетативной нервной системы.
У некоторых такие атаки случаются несколько раз в день, а у других несколько раз в год. Это обусловлено индивидуальными особенностями вегетативной нервной системы.
Продолжительность каждого приступа также может варьироваться от нескольких минут до часов. Это зависит от интенсивности того фактора, который вызвал вегетососудистую дистонию по кардиальному типу. Симптомы приступа могут создавать впечатление наличия тяжелой болезни и вызывать формирование разнообразных фобий, связанных со здоровьем.
Ведущие клинические синдромы:
Клиника кардионевроза протекает в виде разновидностей синдромов. В зависимости от того, какой отдел вегетативно-нервной системы преобладает, такой формируется синдром. Также берутся во внимание те функции сердца, которые нарушаются при данном расстройстве.
В случае проявления симптомов нейроциркуляторной астении, следует обязательно обратиться к специалисту. Только врач понимает, как лечить астенический синдром правильно и предотвратить проявления симптомов в будущем.
Кардиалгический синдром
Включает в себя совокупность симптомов, которые возникают из-за болевых ощущений в области сердца. Они вызывают ощущение страха, тревоги и практически всегда вызывают ипохондрические переживания.
Для того, чтобы отличить стенокардию от НЦД, следует обратить внимание, как болит сердце. Симптоматика может отличаться у каждого человека, поэтому боли в сердце при ВСД могут проявляться в нескольких вариантах:
- постоянная или пульсирующая боль в области сердца;
- острая, сопровождается ощущением жжения в области левой половины грудной клетки;
- распирающая или сдавливающая боль;
- покалывание или ощущение тупой, стесняющей боли;
- боль, отдающая в лопатку, шею или позвоночник;
- боль левой части туловища;
- боль, которая сопровождается ощущением нехватки воздуха и страхом потерять сознание;
Тахикардический синдром
Данный синдром вызван усилением действия симпатического отдела вегетативной нервной системы на работу сердца. Проявляется повышением частоты сокращений предсердий и желудочков. ВСД тахикардия включает повышение пульса от 90 ударов в минуту и выше.
Проявляется повышением частоты сокращений предсердий и желудочков. ВСД тахикардия включает повышение пульса от 90 ударов в минуту и выше.
Человек ощущает частое сердцебиение, как усиленную нагрузку после тяжелого физического труда, но вызывает его эмоциональное переживание или другой стрессовый фактор. Кроме этого, также могут возникнуть жалобы на головную боль, шум в ушах, головокружение.
Тахикардия при ВСД возникает даже на фоне полного спокойствия и не позволяют человеку заниматься повседневной деятельностью. Во время любой работы или даже ходьбы человек вынужден останавливаться и отдыхать.
Брадикардический синдром
Брадикардия при кардиальном ВСД обуславливается усиленным влиянием парасимпатических нервов вегетативной нервной системы. Сердце регулируется с помощью блуждающего нерва. Его стимуляция значительно замедляет частоту сердечных сокращений.
Брадикардией следует называть частоту меньше 60 ударов в минуту. Клинично синдром проявляется ощущением слабости, головной боли в области затылка. Практически всегда ладони и ступни покрыты холодным потом. Также наблюдается нарушение терморегуляции и таким людям очень сложно согреться. Во время припадка возможно головокружение вплоть до потери сознания.
Практически всегда ладони и ступни покрыты холодным потом. Также наблюдается нарушение терморегуляции и таким людям очень сложно согреться. Во время припадка возможно головокружение вплоть до потери сознания.
Аритмический синдром
Аритмия — это нарушение правильного ритма сердца, за который отвечает синусовый узел. Человек ощущает её, как перебои, неритмические сокращения сердечной мышцы. Иногда они могут быть связаны с актом вдоха, следовательно, они будут называться дыхательной аритмией.
Чаще всего на электрокардиографии выявляют экстрасистолы. Это такое обозначение внеочередного сокращения.
Обязательно следует дифференцировать этот кардионевроз с другими возможными причинами, которые могут вызвать нарушение проводимости сердечной мышцы. Чаще всего это миокардиты различной этиологии или гормональные всплески из-за болезней эндокринной системы.
Гиперкинетический кардиальный синдром
Проявляется повышением объема крови, которая выбрасывается из желудочков за один раз.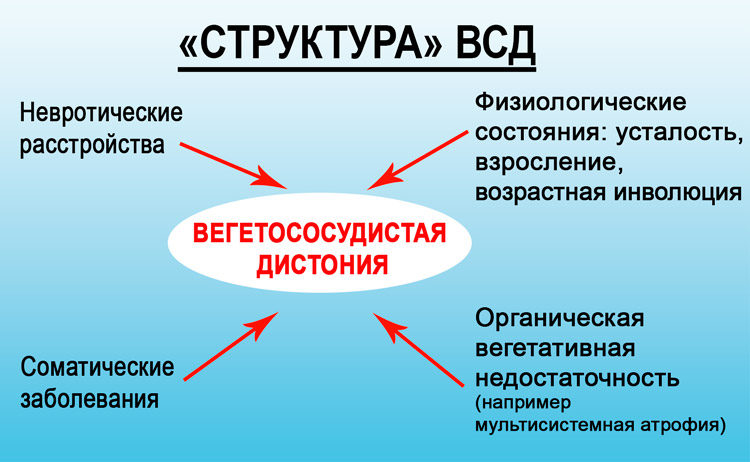 Вегетативная нервная система способна влиять на уникальные рецепторы в сердечной мышце. Они отвечают за силу сокращений.
Вегетативная нервная система способна влиять на уникальные рецепторы в сердечной мышце. Они отвечают за силу сокращений.
Другими словами, гиперкинетический кардиальный синдром проявляется тем, что в одну систолу выбрасывается гораздо большее количество крови, чем обычно. Компенсаторно в ответ на это тонус периферических сосудов значительно падает. Сопротивление снижается, чтобы увеличить объем циркуляции.
Лечение сердечно-сосудистой дистонии
Нейроциркуляторная дистония по кардиальному типу фактически не выносится в отдельный нозологический спектр болезней. В данное время МКБ 10-го пересмотра рассматривает кардиоваскулярный синдром, как составляющую соматоформных расстройств. Именно поэтому, лечить кардионевроз и выставлять такой диагноз может только врач психиатр.
Но, несмотря на это, широкая распространенность данного заболевания доказывает, что диагностика и лечение ВСД по кардиальному типу — актуальная проблема на сегодняшний день.
Для любого типа кардиального синдрома диагностика и лечение должно проходить с учетом психотерапевтической помощи. Опытный специалист поможет обнаружить корень проблемы и найдет эффективный метод избавления от причин и дальнейшего развития ВСД.
Опытный специалист поможет обнаружить корень проблемы и найдет эффективный метод избавления от причин и дальнейшего развития ВСД.
Кардиалгический синдром
ВСД по кардиальному типу чаще всего проявляется, как стенокардия, и такие пациенты лечатся в кардиологии. Специфика нейроциркуляторной астении с кардиологическими симптомами в том, что симптомы часто не снимаются обычными препаратами, которые останавливают боль в сердце.
Нитраты, которые рекомендуются, как средство от кардиалгии в случае вегетососудистой дистонии, не действуют. Более эффективными в этом случае окажутся успокаивающие препараты, например, валериана.
Чай с мятой — одно из самых действенных средств народной медицины при ишемических проявлениях ВСД.
Тахикардический синдром
Лечение тахикардии при ВСД включает препараты группы бета-адреноблокаторов. Они способны корректировать воздействие симпатической вегетативной нервной системы. Пульс при тахикардической форме ВСД также можно нормализовать с помощью сеансов психотерапии, ведь причина функциональных изменений имеет психологическое основание.
Пульс при тахикардической форме ВСД также можно нормализовать с помощью сеансов психотерапии, ведь причина функциональных изменений имеет психологическое основание.
Тахикардия при ВСД также лечится седативными средствами. Препараты, содержащие пустырник, значительно улучшают самочувствие, успокаивают, снижают артериальное давление и частоту сердцебиений.
В случае тахикардического приступа сразу же необходимо остановиться, присесть и обеспечить доступ свежего воздуха. Чтобы устранить стрессовый пусковой фактор, нужно отвлечься и немного отдохнуть. Остановившийся приступ может возобновиться, поэтому при однократном возникновении подобной симптоматики следует обратиться за медицинской помощью.
Брадикардический синдром
Нейроциркуляторная астения с низкой частотой сердцебиений представляет собой опасность, так как часто может вызывать потерю сознания.
Лечить астенический синдром также можно с помощью периферических холиномиметиков. Они повышают частоту сердечных сокращений и противодействуют парасимпатической вегетативной нервной системе.
Они повышают частоту сердечных сокращений и противодействуют парасимпатической вегетативной нервной системе.
Дома устранить брадикардию можно с помощью чашечки кофе или кусочка темного шоколада, также помогают физические упражнения и регулярные занятия спортом.
Аритмический синдром
Для кардионевроза аритмического типа фармакологическое лечение должно быть обосновано реальными признаками на ЭКГ. То есть, должны присутствовать, либо блокады, либо экстрасистолы. ВСД и ритм сердца тесно связаны между собой. Количество и ритм импульсов синусового узла можно нормализовать с помощью психотерапевтических методик.
Транквилизаторы способны оказывать антиаритмическое действие, понижать артериальное давление и выравнивать настроение. ВСД и желудочковая или предсердная экстрасистолия лечатся с помощью антиаритмических препаратов.
Лечить кардионевроз должен только специалист, который понимает всю специфику данного заболевания. Самолечение может только ухудшить состояние, поэтому в случае возникновения симптомов ВСД по кардиальному типу правильное лечение может назначить только врач.
Болезни сердца: типы, причины и лечение
Есть несколько различных типов сердечных заболеваний, и они по-разному влияют на сердце.
В следующих разделах более подробно рассматриваются различные типы сердечных заболеваний.
Ишемическая болезнь сердца
Ишемическая болезнь сердца, также известная как ишемическая болезнь сердца, является наиболее распространенным типом сердечной болезни.
Развивается, когда артерии, кровоснабжающие сердце, забиваются бляшками.Это заставляет их затвердеть и сузиться. Зубной налет содержит холестерин и другие вещества.
В результате снижается кровоснабжение, и сердце получает меньше кислорода и питательных веществ. Со временем сердечная мышца ослабевает, и возникает риск сердечной недостаточности и аритмий.
Когда бляшки накапливаются в артериях, это называется атеросклерозом.
Врожденные пороки сердца
Человек с врожденным пороком сердца родился с сердечным заболеванием. Существует много типов врожденных пороков сердца, в том числе:
Существует много типов врожденных пороков сердца, в том числе:
- Аномальные сердечные клапаны: Клапаны могут не открываться должным образом или могут протекать кровь.
- Дефекты перегородки: В стенке есть отверстие между нижними или верхними камерами сердца.
- Атрезия: Отсутствует один из сердечных клапанов.
Врожденный порок сердца может включать серьезные структурные проблемы, такие как отсутствие желудочка и проблемы с основными артериями, выходящими из сердца.
Многие врожденные проблемы с сердцем не вызывают каких-либо заметных симптомов и становятся очевидными только при обычном медицинском осмотре.
По данным Американской кардиологической ассоциации (AHA), шумы в сердце часто возникают у детей, но только некоторые из них возникают из-за дефекта.
Аритмия
Аритмия — это нерегулярное сердцебиение. Это происходит, когда электрические импульсы, координирующие сердцебиение, не работают должным образом. В результате сердце может биться слишком быстро, слишком медленно или хаотично.
В результате сердце может биться слишком быстро, слишком медленно или хаотично.
Существуют различные типы аритмии, в том числе:
- Тахикардия: Это относится к учащенному сердцебиению.
- Брадикардия: Это относится к медленному сердцебиению.
- Преждевременные сокращения: Это относится к раннему сердцебиению.
- Фибрилляция предсердий: Это тип нерегулярного сердцебиения.
Человек может заметить ощущение, как трепещущее или учащенное сердцебиение.
Кратковременные изменения сердечного ритма не являются поводом для беспокойства, но если они сохранятся, потребуется лечение, так как это может повлиять на работу сердца.
В некоторых случаях аритмия может даже быть опасной для жизни.
Дилатационная кардиомиопатия
При дилатационной кардиомиопатии камеры сердца расширяются, что означает, что сердечная мышца растягивается и истончается. Наиболее частыми причинами дилатационной кардиомиопатии являются перенесенные сердечные приступы, аритмии и токсины.
В результате сердце становится слабее и не может нормально перекачивать кровь. Это может привести к аритмии, образованию тромбов в сердце и сердечной недостаточности.
По данным AHA, он обычно поражает людей в возрасте от 20 до 60 лет.
Инфаркт миокарда
Инфаркт миокарда, также известный как инфаркт миокарда, вызывает прерывание кровотока к сердцу. Это может повредить или разрушить часть сердечной мышцы.
Наиболее частой причиной сердечного приступа является налет, сгусток крови или и то, и другое в коронарной артерии. Это также может произойти, если артерия внезапно сужается или спазмируется.
Существуют ли разные типы сердечного приступа? Узнайте больше здесь.
Сердечная недостаточность
Когда у человека сердечная недостаточность, сердце все еще работает, но не так хорошо, как должно.Застойная сердечная недостаточность — это разновидность сердечной недостаточности.
Сердечная недостаточность может быть результатом нелеченой ишемической болезни сердца, высокого кровяного давления, аритмий и других состояний. Эти условия могут повлиять на способность сердца правильно перекачивать кровь.
Сердечная недостаточность может быть опасной для жизни, но раннее лечение сердечных заболеваний может помочь предотвратить осложнения.
Гипертрофическая кардиомиопатия
Это заболевание обычно развивается, когда генетическая проблема поражает сердечную мышцу.Это, как правило, наследственное заболевание.
Стенки мышцы утолщаются, сокращения становятся сильнее. Это влияет на способность сердца забирать и откачивать кровь. В некоторых случаях может возникнуть обструкция.
Симптомы могут отсутствовать, и многие люди не получают диагноз. Однако со временем гипертрофическая кардиомиопатия может ухудшиться и привести к различным проблемам с сердцем.
Любой человек, в семейном анамнезе которого имеется это заболевание, должен попросить пройти обследование, поскольку лечение может помочь предотвратить осложнения.
По данным AHA, гипертрофическая кардиомиопатия является основной причиной смерти от сердечных заболеваний среди спортсменов и людей в возрасте до 35 лет.
Регургитация митрального клапана
Это событие происходит, когда митральный клапан в сердце закрывается недостаточно плотно и позволяет крови течь обратно в сердце.
В результате кровь не может эффективно проходить через сердце или тело и может оказывать давление на вены, ведущие от легких к сердцу. Со временем сердце может увеличиться в размерах, что может привести к сердечной недостаточности.
Узнайте больше о сердечных клапанах здесь.
Пролапс митрального клапана
Это происходит, когда створки митрального клапана не закрываются должным образом. Вместо этого они выпирают в левое предсердие. Это может вызвать шум в сердце.
Пролапс митрального клапана обычно не опасен для жизни, но некоторым людям может потребоваться лечение.
Генетические факторы и проблемы с соединительной тканью могут вызывать это состояние, которым страдает около 2% населения.
Стеноз аорты
При стенозе аорты легочный клапан толстый или сросшийся и не открывается должным образом.Это мешает сердцу перекачивать кровь из правого желудочка в легочную артерию.
При стенозе аорты отверстие аортального клапана слишком узкое, что ограничивает кровоток из левого желудочка в аорту. Это также может повлиять на давление в левом предсердии.
Человек может родиться с этим заболеванием или со временем развиться из-за отложений кальция или рубцов.
Варианты лечения будут варьироваться в зависимости от типа сердечного заболевания, которое у человека есть, но некоторые общие стратегии включают изменение образа жизни, прием лекарств и прохождение операции.
В следующих разделах некоторые из этих параметров рассматриваются более подробно.
Лекарства
Различные лекарства могут помочь в лечении сердечных заболеваний. Основные варианты включают:
- Антикоагулянты: Эти лекарства, также известные как разжижители крови, предотвращают образование тромбов. В их состав входит варфарин (кумадин).
- Антитромбоцитарная терапия: Сюда входит аспирин, и они также могут предотвратить образование тромбов.
- Ингибиторы ангиотензинпревращающего фермента: Они могут помочь в лечении сердечной недостаточности и высокого кровяного давления, вызывая расширение кровеносных сосудов.Беназеприл (Лотензин) является одним из примеров.
- Блокаторы рецепторов ангиотензина II: Они также могут контролировать артериальное давление. Валсартан (Диован) является одним из примеров.
- Ингибиторы неприлизина рецептора ангиотензина: Они могут помочь открыть суженные артерии для лечения сердечной недостаточности.
- Бета-адреноблокаторы: Атенолол (тенормин) и другие препараты этого класса могут снизить частоту сердечных сокращений и снизить кровяное давление. Также они могут лечить аритмию и стенокардию.
- Блокаторы кальциевых каналов : Они могут снизить кровяное давление и предотвратить аритмию за счет снижения сердечной силы и расслабления кровеносных сосудов. Одним из примеров является дилтиазем (Cardizem).
- Лекарства, снижающие уровень холестерина: Статины, такие как аторвастатин (липитор), и другие препараты могут помочь снизить уровень холестерина липопротеинов низкой плотности в организме.
- Дигиталис: Такие препараты, как дигоксин (ланоксин), могут усиливать перекачивающую способность сердца.Они также могут помочь при сердечной недостаточности и аритмии.
- Диуретики: Эти лекарства могут снизить нагрузку на сердце, снизить кровяное давление и удалить лишнюю воду из организма. Фуросемид (Лазикс) является одним из примеров.
- Сосудорасширяющие средства: Это лекарства для снижения артериального давления. Они делают это, расслабляя кровеносные сосуды. Нитроглицерин (Nitro Stat) является одним из примеров. Они также могут помочь облегчить боль в груди. Узнайте больше о расширении сосудов здесь.
Врач будет работать с пациентом, чтобы найти подходящий вариант.
Иногда возникают побочные эффекты. В этом случае может потребоваться пересмотр схемы приема лекарств.
Хирургия
Операция на сердце может помочь в лечении закупорки и проблем с сердцем, когда лекарства не эффективны.
Некоторые распространенные типы хирургии включают:
- Операция по аортокоронарному шунтированию: Это позволяет кровотоку достигать части сердца, когда артерия заблокирована. Аортокоронарное шунтирование — наиболее распространенная операция.Хирург может использовать здоровый кровеносный сосуд из другой части тела, чтобы восстановить заблокированный.
- Замена или ремонт клапана: Хирург может заменить или отремонтировать клапан, который не работает должным образом.
- Ремонтная хирургия: Хирург может исправить врожденные пороки сердца, аневризмы и другие проблемы.
- Имплантация устройства: Кардиостимуляторы, баллонные катетеры и другие устройства могут помочь регулировать сердцебиение и поддерживать кровоток.
- Лазерное лечение: Трансмиокардиальная лазерная реваскуляризация может помочь в лечении стенокардии.
- Хирургия лабиринта: Хирург может создать новые пути для прохождения электрических сигналов. Это может помочь в лечении фибрилляции предсердий.
Пересадка сердца — еще один вариант. Однако бывает сложно найти подходящего донора в нужное время.
Узнайте, сколько времени потребуется на восстановление после операции шунтирования.
Факторы риска, профилактика и многое другое
По данным Центров по контролю и профилактике заболеваний (CDC), болезни сердца являются основной причиной смерти в США.В Соединенных Штатах каждая четвертая смерть является результатом сердечного заболевания. Это около 610 000 человек, которые ежегодно умирают от этого заболевания.
Болезни сердца не различают. Это основная причина смерти для нескольких групп населения, включая белых, латиноамериканцев и чернокожих. Почти половина американцев подвержена риску сердечных заболеваний, и их число растет. Узнайте больше об увеличении частоты сердечных заболеваний.
Сердечные заболевания могут быть смертельными, но у большинства людей их можно предотвратить.Приняв на раннем этапе привычки здорового образа жизни, вы потенциально сможете прожить дольше с более здоровым сердцем.
Сердечно-сосудистые заболевания включают широкий спектр сердечно-сосудистых заболеваний. Некоторые болезни и состояния подпадают под действие болезней сердца. Типы сердечных заболеваний включают:
- Аритмия. Аритмия — нарушение сердечного ритма.
- Атеросклероз. Атеросклероз — это затвердение артерий.
- Кардиомиопатия. Это состояние заставляет сердечные мышцы затвердевать или ослабевать.
- Врожденные пороки сердца. Врожденные пороки сердца — это аномалии сердца, которые присутствуют при рождении.
- Ишемическая болезнь сердца (ИБС). CAD вызывается накоплением бляшек в артериях сердца. Иногда это называют ишемической болезнью сердца.
- Инфекции сердца. Инфекции сердца могут быть вызваны бактериями, вирусами или паразитами.
Термин «сердечно-сосудистое заболевание» может использоваться для обозначения сердечных заболеваний, которые специфически влияют на кровеносные сосуды.
Различные типы сердечных заболеваний могут иметь различные симптомы.
Аритмии
Аритмии — это нарушения сердечного ритма. Симптомы, которые вы испытываете, могут зависеть от типа аритмии — слишком быстрое или слишком медленное сердцебиение. Симптомы аритмии включают:
Атеросклероз
Атеросклероз снижает кровоснабжение конечностей. Помимо боли в груди и одышки, симптомы атеросклероза включают:
Врожденные пороки сердца
Врожденные пороки сердца — это проблемы с сердцем, которые развиваются, когда плод растет.Некоторые пороки сердца никогда не диагностируются. Другие могут быть обнаружены, когда они вызывают симптомы, например:
Ишемическая болезнь сердца (CAD)
CAD — это образование бляшек в артериях, которые перемещают богатую кислородом кровь через сердце и легкие. Симптомы ИБС включают:
- боль или дискомфорт в груди
- чувство давления или сдавливания в груди
- одышку
- тошноту
- чувство несварения желудка или газа
Кардиомиопатия
Кардиомиопатия — это заболевание, которое вызывает мышцы сердца увеличиваются в размерах и становятся жесткими, толстыми или слабыми.Симптомы этого состояния включают:
Инфекции сердца
Термин «сердечная инфекция» может использоваться для описания таких состояний, как эндокардит или миокардит. Симптомы сердечной инфекции включают:
Подробнее о признаках и симптомах сердечных заболеваний.
Сердечно-сосудистые заболевания — это совокупность заболеваний и состояний, вызывающих сердечно-сосудистые проблемы. Каждый тип сердечных заболеваний вызван чем-то совершенно уникальным для этого состояния. Атеросклероз и ИБС возникают в результате накопления бляшек в артериях.Другие причины сердечных заболеваний описаны ниже.
Причины аритмии
Причины нарушения сердечного ритма включают:
Причины врожденного порока сердца
Это сердечное заболевание возникает, когда ребенок еще развивается в утробе матери. Некоторые пороки сердца могут быть серьезными, их можно диагностировать и лечить на ранней стадии. Некоторые из них также могут оставаться недиагностированными в течение многих лет.
Структура вашего сердца также может меняться с возрастом. Это может вызвать порок сердца, который может привести к осложнениям и проблемам.
Причины кардиомиопатии
Существует несколько типов кардиомиопатии. Каждый тип является результатом отдельного условия.
- Дилатационная кардиомиопатия. Неясно, что вызывает этот наиболее распространенный вид кардиомиопатии, которая приводит к ослаблению сердца. Это может быть результатом предыдущего повреждения сердца, например, вызванного лекарствами, инфекциями или сердечным приступом. Это также может быть наследственное заболевание или результат неконтролируемого артериального давления.
- Гипертрофическая кардиомиопатия. Этот тип сердечного заболевания приводит к утолщению сердечной мышцы. Обычно это передается по наследству.
- Рестриктивная кардиомиопатия. Часто неясно, что приводит к этому типу кардиомиопатии, которая приводит к ригидности стенок сердца. Возможные причины могут включать скопление рубцовой ткани и тип аномального накопления белка, известный как амилоидоз.
Причины сердечных инфекций
Бактерии, паразиты и вирусы являются наиболее частыми причинами сердечных инфекций. Неконтролируемые инфекции в организме также могут нанести вред сердцу, если их не лечить должным образом.
Существует множество факторов риска сердечных заболеваний. Некоторые из них поддаются контролю, а другие — нет. По данным CDC, около 47 процентов американцев имеют хотя бы один фактор риска сердечных заболеваний. Некоторые из этих факторов риска включают:
Курение, например, является контролируемым фактором риска. По данным Национального института диабета, болезней органов пищеварения и почек (NIDDK), у курящих вдвое выше риск развития сердечно-сосудистых заболеваний.
Люди с диабетом также могут быть подвержены более высокому риску сердечных заболеваний, потому что высокий уровень глюкозы в крови увеличивает риск:
Если у вас диабет, важно контролировать уровень глюкозы, чтобы ограничить риск развития сердечных заболеваний.Американская кардиологическая ассоциация (AHA) сообщает, что люди, страдающие как высоким кровяным давлением, так и диабетом, удваивают риск сердечно-сосудистых заболеваний.
Факторы риска, которые вы не можете контролировать
К другим факторам риска сердечных заболеваний относятся:
- семейный анамнез
- этническая принадлежность
- пол
- возраст
Хотя эти факторы риска не поддаются контролю, вы можете следить за их эффектами. По данным клиники Mayo, семейный анамнез ИБС особенно важен, если в нем участвовал:
- родственник мужского пола моложе 55 лет, например отец или брат
- родственник женского пола до 65 лет, например мать или сестра
Чернокожие неиспаноязычные, белые неиспаноязычные и лица азиатского или тихоокеанского происхождения подвержены более высокому риску, чем коренные жители Аляски или коренные американцы.Кроме того, мужчины подвержены большему риску сердечных заболеваний, чем женщины. Фактически, по оценкам CDC, от 70 до 89 процентов всех сердечных приступов в США происходят у мужчин.
Наконец, ваш возраст может увеличить риск сердечных заболеваний. В возрасте от 20 до 59 лет мужчины и женщины подвержены одинаковому риску ИБС. Однако после 60 лет процент пораженных мужчин возрастает до 19,9–32,2 процента. Только от 9,7 до 18,8 процента женщин этого возраста страдают.
Узнайте больше о факторах риска ИБС.
Ваш врач может назначить несколько видов анализов и обследований для постановки диагноза сердечного заболевания. Некоторые из этих тестов могут быть выполнены до того, как у вас появятся признаки болезни сердца. Другие могут использоваться для поиска возможных причин появления симптомов.
Медицинский осмотр и анализы крови
Первое, что сделает ваш врач, — это проведет медицинский осмотр и учтет симптомы, которые вы испытываете. Затем они захотят узнать вашу семейную и личную историю болезни.Генетика может играть роль в некоторых сердечных заболеваниях. Если у вас есть близкий член семьи, страдающий сердечным заболеванием, поделитесь этой информацией со своим врачом.
Часто заказывают анализы крови. Это потому, что они могут помочь вашему врачу определить уровень холестерина и выявить признаки воспаления.
Неинвазивные тесты
Для диагностики сердечных заболеваний можно использовать различные неинвазивные тесты.
- Электрокардиограмма (ЭКГ или ЭКГ). Этот тест может контролировать электрическую активность вашего сердца и помочь врачу обнаружить любые нарушения.
- Эхокардиограмма. Это ультразвуковое исследование может дать вашему врачу подробное представление о структуре вашего сердца.
- Стресс-тест. Этот экзамен проводится, когда вы выполняете напряженную деятельность, например ходите, бегаете или катаетесь на велотренажере. Во время теста ваш врач может контролировать активность вашего сердца в ответ на изменения физических нагрузок.
- УЗИ сонных артерий. Чтобы получить подробное ультразвуковое исследование сонных артерий, ваш врач может назначить это ультразвуковое исследование.
- Холтеровское мониторирование. Ваш врач может попросить вас носить этот пульсометр от 24 до 48 часов. Это позволяет им получить расширенное представление о вашей сердечной деятельности.
- Испытание наклона стола. Если вы недавно испытывали обморок или головокружение при вставании или сидении, ваш врач может назначить этот тест. Во время этого вас привязывают к столу и медленно поднимают или опускают, пока они контролируют вашу частоту сердечных сокращений, артериальное давление и уровень кислорода.
- Компьютерная томография. Этот визуализирующий тест дает вашему врачу высокодетализированное рентгеновское изображение вашего сердца.
- МРТ сердца. Как и компьютерная томография, МРТ сердца позволяет получить очень подробное изображение сердца и кровеносных сосудов.
Инвазивные тесты
Если физический осмотр, анализы крови и неинвазивные тесты не дают окончательных результатов, ваш врач может захотеть заглянуть внутрь вашего тела, чтобы определить, что вызывает какие-либо необычные симптомы. Инвазивные тесты могут включать:
- Катетеризацию сердца и коронарную ангиографию. Ваш врач может вставить катетер в ваше сердце через пах и артерии. Катетер поможет им выполнить тесты с участием сердца и кровеносных сосудов. Как только этот катетер окажется в вашем сердце, ваш врач может провести коронарную ангиографию. Во время коронарной ангиографии краситель вводится в нежные артерии и капилляры, окружающие сердце. Краситель помогает получить высокодетализированное рентгеновское изображение.
- Электрофизиологическое исследование. Во время этого теста ваш врач может прикрепить электроды к вашему сердцу через катетер.Когда электроды на месте, ваш врач может посылать электрические импульсы и записывать реакцию сердца.
Узнайте больше о тестах, которые используются для диагностики сердечных заболеваний.
Лечение сердечных заболеваний во многом зависит от типа сердечного заболевания, а также от того, насколько далеко оно зашло. Например, если у вас сердечная инфекция, врач, скорее всего, пропишет вам антибиотик.
Если у вас образовался зубной налет, они могут принять двоякий подход: назначить лекарство, которое может помочь снизить риск дополнительного накопления зубного налета, и постараться помочь вам изменить здоровый образ жизни.
Лечение сердечных заболеваний делится на три основные категории:
Изменение образа жизни
Выбор здорового образа жизни может помочь вам предотвратить сердечные заболевания. Они также могут помочь вам вылечить состояние и предотвратить его ухудшение. Ваша диета — одна из первых областей, которую вы можете попытаться изменить.
Диета с низким содержанием натрия и жиров, богатая фруктами и овощами, может помочь вам снизить риск сердечных заболеваний. Одним из примеров является диета «Диетические подходы к борьбе с гипертонией» (DASH).
Точно так же регулярные физические упражнения и отказ от табака могут помочь в лечении сердечных заболеваний. Также постарайтесь снизить потребление алкоголя.
Лекарства
Для лечения некоторых видов сердечных заболеваний могут потребоваться лекарства. Ваш врач может назначить лекарство, которое может вылечить или контролировать ваше сердечное заболевание. Также могут быть прописаны лекарства, чтобы замедлить или снизить риск осложнений. Точное лекарство, которое вам пропишут, зависит от типа вашего сердечного заболевания.Узнайте больше о лекарствах, которые могут быть назначены для лечения сердечных заболеваний.
Хирургические или инвазивные процедуры
В некоторых случаях сердечных заболеваний хирургическое вмешательство или медицинская процедура необходимы для лечения состояния и предотвращения ухудшения симптомов.
Например, если у вас есть артерии, которые полностью или почти полностью заблокированы накоплением бляшек, ваш врач может вставить стент в вашу артерию, чтобы восстановить нормальный кровоток. Процедура, которую выполнит ваш врач, зависит от типа сердечного заболевания и степени повреждения вашего сердца.
Некоторые факторы риска сердечных заболеваний невозможно контролировать, например, семейный анамнез. Но по-прежнему важно снизить вероятность развития сердечно-сосудистых заболеваний, уменьшив факторы риска, которые вы можете контролировать.
Стремитесь к здоровым показателям артериального давления и холестерина
Нормальные уровни артериального давления и холестерина — это одни из первых шагов, которые вы можете сделать для здоровья сердца. Артериальное давление измеряется в миллиметрах ртутного столба (мм рт. Ст.). Нормальным считается артериальное давление ниже 120 систолического и 80 диастолического, что часто выражается как «120 на 80» или «120/80 мм рт.«Систолическое давление — это измерение давления при сокращении сердца. Диастолическое давление — это измерение, когда сердце находится в состоянии покоя. Более высокие числа указывают на то, что сердце работает слишком тяжело, чтобы перекачивать кровь.
Ваш идеальный уровень холестерина будет зависеть от ваших факторов риска и истории болезни сердца. Если у вас высокий риск сердечных заболеваний, диабет или уже был сердечный приступ, ваши целевые уровни будут ниже, чем у людей с низким или средним риском.
Найдите способы справиться со стрессом
Как бы просто это ни звучало, управление стрессом также может снизить риск сердечных заболеваний.Не стоит недооценивать хронический стресс как фактор, вызывающий сердечные заболевания. Поговорите со своим врачом, если вы часто перегружены, беспокоитесь или справляетесь со стрессовыми жизненными событиями, такими как переезд, смена работы или развод.
Придерживайтесь более здорового образа жизни
Также важно есть здоровую пищу и регулярно заниматься спортом. Избегайте продуктов с высоким содержанием насыщенных жиров и соли. Врачи рекомендуют заниматься физическими упражнениями от 30 до 60 минут в большинство дней, в общей сложности 2 часа 30 минут каждую неделю.Проконсультируйтесь с врачом, чтобы убедиться, что вы можете безопасно выполнять эти рекомендации, особенно если у вас уже есть сердечное заболевание.
Если вы курите, бросьте. Никотин в сигаретах вызывает сужение кровеносных сосудов, затрудняя циркуляцию насыщенной кислородом крови. Это может привести к атеросклерозу.
Узнайте больше о способах снижения риска сердечных заболеваний и их возможной профилактики.
Если вам недавно поставили диагноз болезни сердца, поговорите со своим врачом о шагах, которые вы можете предпринять, чтобы оставаться максимально здоровым.Вы можете подготовиться к встрече, составив подробный список своих повседневных привычек. Возможные темы:
- лекарства, которые вы принимаете
- ваш обычный распорядок дня
- обычная диета
- любой семейный анамнез сердечных заболеваний или инсульта
- личный анамнез высокого кровяного давления или диабета
- любые симптомы, которые вы испытываете, например, учащенное сердцебиение, головокружение или недостаток энергии
Регулярные посещения врача — это лишь одна из привычек, которые вы можете принять.Если вы это сделаете, любые потенциальные проблемы можно будет выявить как можно раньше. С некоторыми факторами риска, такими как высокое кровяное давление, можно бороться с помощью лекарств, снижающих риск сердечных заболеваний.
Ваш врач может также посоветовать:
- бросить курить
- контролировать артериальное давление
- регулярно заниматься спортом
- поддерживать здоровый уровень холестерина
- похудеть, если у вас избыточный вес
- здоровое питание
Внесение этих изменений все сразу может быть невозможно.Обсудите со своим врачом, какие изменения в образе жизни окажут наибольшее влияние. Даже небольшие шаги к этим целям помогут сохранить ваше здоровье.
Узнайте больше о важности изменения образа жизни в лечении и профилактике сердечных заболеваний.
Гипертоническая болезнь сердца — это заболевание, вызванное хроническим повышенным кровяным давлением. Гипертония требует от сердца более активной перекачки крови для циркуляции крови по телу. Это повышенное давление может привести к нескольким типам проблем с сердцем, включая толстую увеличенную сердечную мышцу и суженные артерии.
Дополнительная сила, которую ваше сердце должно использовать для перекачивания крови, может сделать ваши сердечные мышцы сильнее и толще. Это может повлиять на то, насколько хорошо ваше сердце работает. Гипертоническая болезнь сердца может сделать артерии менее эластичными и более жесткими. Это может замедлить кровообращение и помешать вашему организму получать кровь, богатую кислородом, в которой он нуждается.
Гипертоническая болезнь сердца — основная причина смерти людей с высоким кровяным давлением, поэтому важно как можно скорее начать лечение высокого кровяного давления.Лечение может остановить осложнения и, возможно, предотвратить дополнительный ущерб.
Подробнее о гипертонической болезни сердца.
Сердечную болезнь невозможно вылечить или обратить вспять. Это требует длительного лечения и тщательного наблюдения. Многие симптомы сердечных заболеваний можно облегчить с помощью лекарств, процедур и изменения образа жизни. Когда эти методы не помогают, может быть использовано коронарное вмешательство или операция шунтирования.
Если вы считаете, что можете испытывать симптомы сердечного заболевания или у вас есть факторы риска сердечных заболеваний, запишитесь на прием к врачу.Вместе вы двое можете взвесить свои риски, провести несколько скрининговых тестов и составить план сохранения здоровья.
Прежде чем поставить диагноз, важно позаботиться о своем здоровье в целом. Это особенно верно, если у вас есть семейная история сердечных заболеваний или состояний, повышающих риск сердечных заболеваний. Забота о своем теле и своем сердце окупится на долгие годы.
О болезни сердца | cdc.gov
Знайте свои факторы риска сердечных заболеваний, чтобы помочь их предотвратить.
Что такое болезнь сердца?
Термин «болезнь сердца» относится к нескольким типам сердечных заболеваний. Наиболее распространенным типом сердечных заболеваний в США является ишемическая болезнь сердца (ИБС), которая влияет на приток крови к сердцу. Снижение кровотока может вызвать сердечный приступ.
Каковы симптомы болезни сердца?
Иногда болезнь сердца может протекать бесследно и не диагностироваться до тех пор, пока у человека не появятся признаки или симптомы сердечного приступа, сердечной недостаточности или аритмии.Когда происходят эти события, симптомы могут включать 1
- Сердечный приступ: боль или дискомфорт в груди, боль в верхней части спины или шеи, несварение желудка, изжога, тошнота или рвота, сильная усталость, дискомфорт в верхней части тела, головокружение и одышка.
- Аритмия: ощущение трепетания в груди (сердцебиение).
- Сердечная недостаточность: одышка, усталость или отек стоп, лодыжек, ног, живота или шейных вен.
Узнайте факты о сердечных заболеваниях
- Около 655 000 американцев умирают от болезней сердца каждый год — это 1 на каждые 4 смерти. 1,2
Узнайте больше фактов.
Каковы факторы риска сердечных заболеваний?
Высокое кровяное давление, высокий уровень холестерина в крови и курение являются ключевыми факторами риска сердечных заболеваний. Около половины американцев (47%) имеют хотя бы один из этих трех факторов риска. 2 Некоторые другие заболевания и выбор образа жизни также могут подвергать людей более высокому риску сердечных заболеваний, в том числе
Узнайте о взаимосвязи сердечных заболеваний и психических расстройств.
Подробнее о сердечных заболеваниях, сердечных приступах и связанных с ними состояниях:
Что такое кардиологическая реабилитация?
Кардиологическая реабилитация (реабилитация) — важная программа для всех, кто выздоравливает после сердечного приступа, сердечной недостаточности или некоторых видов операций на сердце. Кардиологическая реабилитация — это контролируемая программа, включающая
- Физическая активность
- Просвещение по вопросам здорового образа жизни, включая здоровое питание, прием лекарств по назначению и способы помочь вам бросить курить
- Консультации по поиску способов снятия стресса и улучшения психического здоровья
Команда людей может помочь вам в кардиологической реабилитации, включая вашу медицинскую бригаду, специалистов по упражнениям и питанию, физиотерапевтов, консультантов или специалистов в области психического здоровья.
Болезни сердца: типы, причины и симптомы
Есть много типов сердечных заболеваний, и каждый имеет свои симптомы и лечение. Для некоторых изменение образа жизни и лекарства могут иметь огромное значение для улучшения вашего здоровья. Другим может потребоваться операция, чтобы ваш тикер снова заработал.
Узнайте о некоторых распространенных типах сердечных заболеваний и о том, как их предотвратить, а также о том, как их лечить.
Ишемическая болезнь сердца (ИБС)
ИБС — наиболее распространенная проблема с сердцем.При ИБС у вас могут возникнуть закупорки коронарных артерий — сосудов, по которым кровь поступает в ваше сердце. Это может привести к уменьшению притока крови к сердечной мышце, не позволяя ей получать необходимый кислород. Заболевание обычно начинается в результате атеросклероза, состояния, которое иногда называют затвердением артерий.
Ишемическая болезнь сердца может вызвать боль в груди, называемую стенокардией, или привести к сердечному приступу.
Некоторые факторы, которые могут повысить риск ишемической болезни сердца:
Сердечные аритмии
Когда у вас аритмия, ваше сердце имеет нерегулярное биение.Серьезные аритмии часто возникают из-за других проблем с сердцем, но могут возникать и сами по себе.
Сердечная недостаточность
При сердечной недостаточности ваше сердце не перекачивает кровь так, как должно, чтобы удовлетворять потребности вашего организма. Обычно это вызвано ишемической болезнью сердца, но также может произойти из-за заболевания щитовидной железы, высокого кровяного давления, заболевания сердечной мышцы (кардиомиопатии) или некоторых других состояний.
Заболевание сердечного клапана
В вашем сердце есть четыре клапана, которые открываются и закрываются, чтобы направить кровоток между четырьмя камерами вашего сердца, легкими и кровеносными сосудами.Дефект может затруднить правильное открытие и закрытие клапана. Когда это произойдет, ваш кровоток может быть заблокирован или может протекать кровь. Ваш клапан не может открываться и закрываться правильно.
Продолжение
Причины проблем с сердечным клапаном включают такие инфекции, как ревматическая лихорадка, врожденные пороки сердца, высокое кровяное давление, ишемическая болезнь сердца или в результате сердечного приступа.
Продолжение
К заболеваниям сердечных клапанов относятся:
- Эндокардит. Это инфекция, которая обычно вызывается бактериями, которые могут попасть в кровь и пустить корни в вашем сердце во время болезни, после операции или после использования внутривенных препаратов. Это часто случается, если у вас уже есть проблемы с клапанами. Обычно его можно вылечить антибиотиками, но без лечения болезнь опасна для жизни.
Если ваши сердечные клапаны серьезно повреждены в результате эндокардита, вам может потребоваться операция по замене клапана. - Ревматический порок сердца. Это состояние развивается, когда сердечная мышца и клапаны повреждены ревматической лихорадкой, которая связана с стрептококковой ангиой и скарлатиной.
Ревматическая болезнь сердца была более распространена в начале 20 века. Но теперь врачи могут предотвратить это, используя антибиотики для лечения заболеваний, которые к нему приводят. Если вы все же заболеете, симптомы обычно проявляются через много лет после заражения.
Заболевание перикарда
Любое заболевание перикарда, мешка, окружающего ваше сердце, называется заболеванием перикарда. Одно из наиболее распространенных заболеваний — перикардит или воспаление перикарда.
Обычно это вызвано вирусной инфекцией, воспалительными заболеваниями, такими как волчанка или ревматоидный артрит, или повреждением перикарда.Перикардит часто возникает после операции на открытом сердце.
Кардиомиопатия (заболевание сердечной мышцы)
Кардиомиопатия — это заболевание сердечной мышцы или миокарда. Он растягивается, утолщается или становится жестким. Ваше сердце может стать слишком слабым для того, чтобы хорошо качать кровь.
Существует множество возможных причин заболевания, включая генетические заболевания сердца, реакции на определенные лекарства или токсины (например, алкоголь) и инфекции, вызванные вирусом. Иногда химиотерапия вызывает кардиомиопатию. Часто врачи не могут найти точную причину.
Врожденный порок сердца
Врожденный порок сердца возникает, когда что-то идет не так, когда сердце формируется у ребенка, который все еще находится в утробе матери. Порок сердца иногда приводит к проблемам сразу после рождения, но в других случаях симптомы не проявляются, пока вы не станете взрослым.
Дефекты перегородки — одни из самых распространенных врожденных пороков сердца. Это дыры в стене, разделяющей левую и правую стороны вашего сердца. Вы можете сделать операцию, чтобы залатать дыру.
Другой тип дефекта называется стенозом легочной артерии. Узкий клапан вызывает уменьшение притока крови к легким. Хирургия может открыть или заменить клапан.
У некоторых младенцев небольшой кровеносный сосуд, известный как артериальный проток, не закрывается при рождении должным образом. Когда это происходит, часть крови просачивается обратно в легочную артерию, что создает нагрузку на ваше сердце. Врачи могут лечить это хирургическим вмешательством, а иногда и лекарствами.
Коллаген типа V ограничивает размер сердечного рубца
Коллаген V типа, второстепенный компонент рубца миокарда, который образуется после ишемического повреждения, является важным регулятором размера рубца благодаря ранее неизвестной роли в ограничении интегрин-зависимого фиброза.«Это очень захватывающее новое открытие, показывающее, что при заживлении инфарктов (и, возможно, также при заживлении всех ран) необходима индукция коллагена типа V для деактивации фибробластов», — комментирует Николаос Франгогианнис (Медицинский колледж Альберта Эйнштейна, Нью-Йорк, штат Нью-Йорк). , США), который не принимал участия в исследовании.
Инфарктное сердце у взрослых млекопитающих обладает незначительной регенеративной способностью и заживает, образуя рубец. Тем не менее, этот рубец состоит не из мертвых клеток, а из живой динамичной ткани.Действительно, образование рубца — это строго регулируемый процесс, и размер рубца является сильным и независимым предиктором исходов у пациентов после инфаркта миокарда, при этом большой размер рубца и неограниченный фиброз предвещают худшие исходы и риск сердечной недостаточности. Однако механизмы, регулирующие размер рубца, плохо изучены, что побудило Арджуна Деба и его коллег изучить факторы, контролирующие реакцию заживления сердечной раны.
Кредит: Fanatic Studio / Getty
Исследователи вызвали ишемическое повреждение сердца у мышей и выполнили транскриптомное профилирование образовавшихся рубцов миокарда в период от 3 дней до 6 недель после травмы.Было обнаружено, что рубцы достигают транскрипционной зрелости в течение первых 2 недель. В этот период гены, кодирующие коллагены, были среди наиболее дифференцированно регулируемых.
В неповрежденном сердце коллагены I и III типов экспрессируются в большом количестве и составляют 90–95% сердечного коллагена. Однако у млекопитающих описано более 26 различных типов коллагена. Исследователи обнаружили, что коллаген V типа, который минимально экспрессируется в неповрежденном сердце, активизировался после ишемического повреждения у мышей, хотя все еще экспрессировался только на относительно низких уровнях.Важно отметить, что отключение одного из генов, кодирующих коллаген типа V ( Col5a1 ), привело к увеличению площади фиброзного рубца в 1,5 раза и нарушило нормальную архитектуру рубца (более короткая, неправильная фибриллярная структура с разрывами коллагена фибриллы). «Удаление коллагена V типа приводит к усилению реакции восстановления фиброза», — сообщают исследователи.
Затем исследователи показали, что истощение коллагена типа V изменяет механические свойства рубца, что приводит к снижению жесткости рубца.Сердечные фибробласты от Col5a1 — / — мышей имели повышенную экспрессию механочувствительных интегринов αvβ3 и αvβ5, которые управляют дифференцировкой миофибробластов, способствуют выработке внеклеточного матрикса и увеличивают размер рубца. Инъекция циленгитида, специфического ингибитора интегринов αvβ3 и αvβ5, значительно уменьшила размер рубца у мышей Col5a1 — / — после ишемического повреждения и восстановила сердечную функцию.
Эти открытия «приводят к модели заживления ран, в которой структурные составляющие рубцовой ткани ограничивают размер самого рубца», — заключает Деб.«Преимущество такого механизма с эволюционной точки зрения состоит в том, что он позволяет легко интегрировать механическую прочность рубца и выход внеклеточного матрикса».
Исследователи наблюдали генетические вариации в экспрессии Col5a1 у 100 линий мышей и предположили, что различия в экспрессии типа V могут существовать после сердечного повреждения у людей. «Мы проверяем, можем ли мы разработать коллаген типа V в качестве биомаркера для прогнозирования результатов заживления ран», — говорит Деб.Действительно, для пациентов, переживших обширный инфаркт миокарда, «применение пластырей, содержащих коллаген V типа, может быть привлекательным терапевтическим вариантом», — предполагает Франгогианнис.
«Удаление коллагена типа V приводит к усилению реакции восстановления фиброза»
Люди с классическим синдромом Элерса-Данлоса имеют мутацию в одном из генов, кодирующих коллаген типа V (обычно COL5A1 или COL5A2 ).У этих людей нарушение регуляции заживления ран, в результате чего образуются большие шрамы. Деб и его коллеги в настоящее время проверяют, может ли нацеливание на определенные интегрины уменьшить размер рубца на животных моделях синдрома Элерса-Данлоса. Однако Франгогианнис советует с осторожностью относиться к потенциальному терапевтическому применению циленгитида после инфаркта миокарда, поскольку интегрины αvβ3 и αvβ5 экспрессируются повсеместно. Следовательно, ингибитор может иметь побочные эффекты, не относящиеся к цели, такие как ангиогенез, который важен для восстановления сердца, поэтому необходим подход точной медицины.
Информация об авторе
Принадлежность
Nature Reviews Кардиология
Грегори Б. Лим
Автор, ответственный за переписку
Грегори Б. Лим.
Об этой статье
Цитируйте эту статью
Lim, G.B. Коллаген типа V ограничивает размер сердечного рубца. Нат Рев Кардиол 17, 539 (2020). https: // doi.org / 10.1038 / s41569-020-0423-7
Скачать цитату
Хирургия сердца: виды, восстановление и риски
Хирургия сердцаПроблемы с сердцем не всегда требуют хирургического вмешательства. Иногда их можно решить с помощью изменения образа жизни, приема лекарств или нехирургических процедур. Например, при катетерной абляции энергия используется для образования небольших шрамов в тканях сердца, чтобы предотвратить прохождение аномальных электрических сигналов через сердце. Коронарная ангиопластика — это минимально инвазивная процедура, при которой стент вставляется в суженную или заблокированную коронарную артерию, чтобы удерживать ее открытой.Тем не менее, хирургическое вмешательство часто требуется для решения таких проблем, как сердечная недостаточность, накопление бляшек, частично или полностью блокирующее кровоток в коронарной артерии, неисправные сердечные клапаны, расширенные или пораженные основные кровеносные сосуды (например, аорта) и нарушение сердечного ритма.
Какие виды операций на сердце?Есть много видов операций на сердце. Национальный институт сердца, легких и крови, входящий в состав Национальных институтов здравоохранения, перечисляет следующие операции как наиболее распространенные хирургические операции на коронарных артериях.
- Аортокоронарное шунтирование (АКШ). При АКШ — наиболее распространенном типе операции на сердце — хирург берет здоровую артерию или вену из другого места вашего тела и соединяет их для подачи крови через заблокированную коронарную артерию. Пересаженная артерия или вена обходит заблокированную часть коронарной артерии, создавая новый путь для кровотока к сердечной мышце. Часто это делается для более чем одной коронарной артерии во время одной операции. АКШ иногда называют операцией по шунтированию сердца или аортокоронарному шунтированию.
- Ремонт или замена сердечного клапана. Хирурги либо ремонтируют клапан, либо заменяют его искусственным клапаном или биологическим клапаном, изготовленным из ткани сердца свиньи, коровы или человека. Один из вариантов восстановления — ввести катетер через большой кровеносный сосуд, направить его к сердцу, а также надуть и спустить небольшой баллон на кончике катетера, чтобы расширить узкий клапан.
- Установка кардиостимулятора или имплантируемого кардиовертера-дефибриллятора (ИКД). Лекарство обычно является первым вариантом лечения аритмии, состояния, при котором сердце бьется слишком быстро, слишком медленно или с нерегулярным ритмом.Если лекарства не работают, хирург может имплантировать кардиостимулятор под кожу груди или живота с помощью проводов, соединяющих его с полостями сердца. Устройство использует электрические импульсы для управления сердечным ритмом, когда датчик обнаруживает его отклонение от нормы. ИКД работает аналогичным образом, но при обнаружении опасной аритмии посылает электрический разряд, чтобы восстановить нормальный ритм.
- Хирургия лабиринта. Хирург создает узор из рубцовой ткани в верхних камерах сердца, чтобы перенаправить электрические сигналы по контролируемому пути в нижние камеры сердца.Операция блокирует паразитные электрические сигналы, вызывающие фибрилляцию предсердий — наиболее распространенный тип серьезной аритмии.
- Ремонт аневризмы. Слабый участок артерии или стенки сердца заменяется пластырем или трансплантатом для восстановления баллонной выпуклости в артерии или стенке сердечной мышцы.
- Пересадка сердца. Больное сердце удалено и заменено здоровым сердцем умершего донора.
- Введение желудочкового вспомогательного устройства (VAD) или полного искусственного сердца (TAH). VAD — это механический насос, который поддерживает работу сердца и кровоток. TAH заменяет две нижние камеры сердца.
Помимо этих операций, минимально инвазивной альтернативой операции на открытом сердце, которая становится все более распространенной, является транскатетерная структурная хирургия сердца . Это включает в себя направление длинной, тонкой и гибкой трубки, называемой катетером, к сердцу через кровеносные сосуды, к которым можно получить доступ из паха, бедра, живота, груди, шеи или ключицы.Необходим небольшой разрез. Этот тип хирургии включает транскатетерную имплантацию аортального клапана для замены неисправного аортального клапана на клапан, сделанный из ткани животных, установку MitraClip ® при аномалиях митрального клапана и установку WATCHMAN ® для пациентов с неклапанной фибрилляцией предсердий.
Какие риски?Большинство операций на сердце — это серьезные операции. Хотя они часто бывают успешными, они все же сопряжены с риском. Национальный институт сердца, легких и крови определяет некоторые из этих рисков как:
- Кровотечение
- Инфекция
- Реакции на наркоз
- Повреждение тканей сердца, почек, печени и легких
- Ход
- Смерть, особенно для очень больного человека перед операцией
Риск выше, если у вас есть другие заболевания или состояния, такие как диабет, заболевание периферических артерий, заболевание почек или легких.
Какова роль кардиолога-анестезиолога?Специально обученный врач-анестезиолог, называемый кардиологом, кардиоторакальным или сердечно-сосудистым анестезиологом, будет оказывать вам помощь до, во время и после операции.
- В случае неэкстренной операции кардиолог-анестезиолог обычно встречается с вами перед операцией, чтобы объяснить процедуры анестезии, риски и побочные эффекты. Чтобы снизить риск во время операции, анестезиолог изучит вашу историю болезни и диагностические тесты, спросит о предшествующих реакциях на анестезию и посоветует вам, какие из ваших лекарств вам следует прекратить или продолжать принимать в дни, предшествующие операции.
- Роль врача-анестезиолога во время кардиохирургии обширна и выходит за рамки общей анестезии. Анестезиолог различными способами интенсивно наблюдает за состоянием пациента. Это включает использование специальных катетеров в крупных кровеносных сосудах шеи и груди.
- Мониторинг часто включает использование ультразвукового датчика для оценки сердечных клапанов и функции мышц. Анестезиолог будет использовать эту ультразвуковую технологию (называемую чреспищеводной эхокардиографией или TEE), чтобы направлять хирурга во время процедуры и оценивать успех хирургического вмешательства.TEE также может помочь определить причину чрезвычайных ситуаций, таких как низкое артериальное давление или затрудненное дыхание.
- Если ваша операция требует использования аппарата искусственного кровообращения, анестезиолог назначит лекарство, называемое гепарином, для предотвращения свертывания крови при прохождении через аппарат. Хирург часто останавливает сердцебиение, чтобы провести операцию. После того, как хирург завершит операцию, анестезиолог предоставит лекарства или порекомендует другую помощь, чтобы перезапустить ваше сердце и восстановить его роль в поддержании кровообращения.Эта концепция может показаться пугающей, но использование аппарата искусственного кровообращения хорошо известно. По оценкам, по состоянию на 2013 год с использованием этого устройства во всем мире ежегодно выполнялось более 1 миллиона операций на сердце.
- После операции анестезиолог будет следить за вашим восстановлением после наркоза и помогать вам контролировать боль. Врач-анестезиолог также оказывает помощь пациентам в отделении интенсивной терапии после кардиохирургических операций, хотя обычно это не тот анестезиолог, который оказывал вам помощь в операционной.
Кардиолог-анестезиолог также является специалистом по обезболиванию при операциях. Ваш анестезиолог расскажет вам о вариантах лечения послеоперационной боли. Перед операцией анестезиолог может спросить о вашей переносимости боли, чтобы помочь определить, как лучше всего справиться с послеоперационной болью, принимая решения, такие как правильная дозировка наркотиков, возможность применения ненаркотических обезболивающих и необходимость блокады нервов.
Хотя большинство операций на сердце являются серьезными операциями, они обычно не источник длительной боли. Даже в краткосрочной перспективе боль может быть менее сильной, чем при операциях на других участках тела. При необходимости используются опиоиды, но есть много других вариантов обезболивания, в том числе:
- Нервные блоки
- Нестероидные противовоспалительные средства
- Ацетаминофен
- Кетамин
- Настой лидокаина
Время восстановления зависит от типа перенесенной операции, но при большинстве операций на сердце вы, вероятно, проведете день или больше в отделении интенсивной терапии больницы.Затем вас переведут в другую часть больницы на несколько дней, пока вы не вернетесь домой.
Национальный институт сердца, легких и крови отмечает, что продолжительность вашего восстановления дома будет зависеть от типа перенесенной вами операции, общего состояния вашего здоровья до операции и от того, испытали ли вы какие-либо осложнения после операции. Например, полное восстановление после традиционного аортокоронарного шунтирования может занять от шести до 12 недель и более.
Врачи-анестезиологи являются самыми высококвалифицированными медицинскими экспертами в области анестезиологии, обезболивания и интенсивной терапии.У них есть образование и подготовка, которые в некоторых случаях могут означать разницу между жизнью и смертью.
| Функциональный ключ | Позиция (я) | Описание Действия | Графическое представление | Длина | |
|---|---|---|---|---|---|
В этом подразделе раздела «PTM / Обработка» описывается протяженность полипептидной цепи в зрелом белке после процессинга или протеолитического расщепления. Цепь i PRO_0000072694 | 1 — 1270 | Миозин-связывающий протеин C, сердечный -тип Добавить BLAST | 1270 | ||
| Функциональный ключ | Позиция (я) | Описание Действия | Графическое представление | Длина | |
В этом подразделе раздела «PTM / Обработка» указываются положение и тип каждого измененного остатка, за исключением lipids , гликаны и перекрестные ссылки протеина . Подробнее … Модифицированный остаток i | 1 | N-ацетилметионин Информация, подобранная вручную, для которой опубликованы экспериментальные данные. Ручное утверждение на основе эксперимента в i | 1 | ||
| Модифицированный остаток i | 47 | Фосфосерин Подтвержденная вручную информация, полученная на основе экспериментальных и расчетных данных. Ручное утверждение, выведенное из комбинации экспериментальных и расчетных данных i
| 1 | ||
| Модифицированный остаток i | 72 | Фосфосерин Ручное утверждение, выведенное на основе комбинации экспериментальных и расчетных данных i
| 1 | ||
| Модифицированный остаток i | 273 | Фосфосерин; с помощью PKA и PKC Ручное утверждение на основе эксперимента в i | 1 | ||
| Модифицированный остаток i | 282 | Фосфосерин; с помощью PKA и PKC Ручное утверждение на основе эксперимента в i | 1 | ||
| Модифицированный остаток i | 302 | Фосфосерин; by PKA и PKC Ручное утверждение на основе эксперимента в i | 1 | ||
| Модифицированный остаток i | 307 | Phosphoserine Ручное утверждение, выведенное из комбинации экспериментальных и компьютерных данных 42
| 1 | ||
| Модифицированный остаток i | 423 | Фосфосерин Ручное утверждение, выведенное из комбинации экспериментальных и расчетных данных АНАЛИЗ] НА SER-47; SER-72; SER-307; SER-423; SER-455 И SER-546, ИДЕНТИФИКАЦИЯ ПО МАСС-СПЕКТРОМЕТРИИ [МАСШТАБНЫЙ АНАЛИЗ]. | 1 | ||
Этот подраздел раздела PTM / Processing «: / help / ptm_processing_section» описывает положения остатков цистеина, участвующих в дисульфидных связях. Дисульфидная связь i | 432 ↔ 439 | Подтвержденная вручную информация, созданная автоматической системой аннотаций UniProtKB. Ручное утверждение в соответствии с правилами i | |||
| Модифицированный остаток i | 455 | Phosphoserine Ручное утверждение, выведенное из комбинации экспериментальных и расчетных данных 9002 для 9002 ФОСФОРИЛИРОВАНИЕ [МАСШТАБНЫЙ АНАЛИЗ] В SER-47; SER-72; SER-307; SER-423; SER-455 И SER-546, ИДЕНТИФИКАЦИЯ ПО МАСС-СПЕКТРОМЕТРИИ [МАСШТАБНЫЙ АНАЛИЗ]. | 1 | ||
| Модифицированный остаток i | 546 | Фосфосерин Ручное утверждение, выведенное на основе комбинации экспериментальных и расчетных данных АНАЛИЗ] НА SER-47; SER-72; SER-307; SER-423; SER-455 И SER-546, ИДЕНТИФИКАЦИЯ ПО МАСС-СПЕКТРОМЕТРИИ [МАСШТАБНЫЙ АНАЛИЗ]. | 1 | ||
| Модифицированный остаток i | 603 | Фосфотреонин Ручное утверждение, выведенное из сходства последовательностей с остатком i | 1 909 | 1237 | Омега-N-метиларгинин Ручное утверждение, выведенное из комбинации экспериментальных и вычислительных данных i
|
 Физическая нагрузка или выполняемая деятельность в этот момент не важны.
Физическая нагрузка или выполняемая деятельность в этот момент не важны.

 Многие сразу связывают это с сердечно-сосудистыми заболеваниями, хотя диагностика редко подтверждает эту гипотезу.
Многие сразу связывают это с сердечно-сосудистыми заболеваниями, хотя диагностика редко подтверждает эту гипотезу. Возникает страх смерти и человеку кажется, что вот-вот остановится сердце. Обычная длительность приступа – 10 минут.
Возникает страх смерти и человеку кажется, что вот-вот остановится сердце. Обычная длительность приступа – 10 минут. Естественно, что ни алкоголь, ни курение не разрешены при ВСД. Особенно курение, так как никотин сужает сосуды, которые и так ослаблены.
Естественно, что ни алкоголь, ни курение не разрешены при ВСД. Особенно курение, так как никотин сужает сосуды, которые и так ослаблены.


 «Усладой сердца» назвал мелиссу Авицена, делающей сердце счастливым, укрепляющей дух и прогоняющей темные мысли. Используют в виде лекарственных чаев, отваров, настоев.
«Усладой сердца» назвал мелиссу Авицена, делающей сердце счастливым, укрепляющей дух и прогоняющей темные мысли. Используют в виде лекарственных чаев, отваров, настоев.